Содержание
- Информативность рентгенографии
- Анатомическое строение
- Необходимость диагностики
- Расшифровка
- Показания к обследованию
- Альтернативные методы
- Ограничения и особые указания
- Противопоказания
- Проведение процедуры
- Лечение разрыва связок
- Трактовка результатов
- Диабетическая остеоартропатия или артропатия Шарко
- Когда радиация может быть полезна
- Что это такое? ↑
- Причины артроза
- Как проводится рентгенограмма голеностопного сустава
- Особенности заболевания
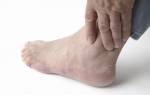
Травмы стопы, полученные в процессе передвижения посредством ходьбы или во время занятий спортом, и болезни сочленений — состояния, при которых необходим рентген голеностопного сустава. Это подвижное соединение является одним из наиболее уязвимых в организме, поскольку при резких движениях нагрузка на сустав может в 8 раз превышать вес тела человека. Физические травмы сустава чаще получают спортсмены во время тренировок и соревнований, а также женщины, поскольку ношение высоких каблуков увеличивает вероятность подворачивания стопы и получения вывиха. Сустав представляет собой механизм, имеющий сложную структуру, в которую входят кости, связки, мышцы, сухожилия. Для оценки работоспособности органа чаще всего используется метод рентгенографии.
Информативность рентгенографии
Суть метода сводится к тому, что на больной орган воздействуют рентгеновскими лучами. В результате внутренняя структура объектов проецируется на рентгеночувствительную плёнку. В некоторых современных аппаратах происходит проекция рентгеновских лучей на электронную матрицу. Такие устройства стоят гораздо дороже аналоговых, соответственно, возрастает и плата за процедуру.
Изображение на рентгенограмме получается двухмерным. Чем плотнее структура объекта, тем отчётливее он визуализируется. Таким образом, информация о состоянии костной ткани отличается высокой степенью достоверности и точности. Патологические изменения могут затрагивать все элементы, входящие в структуру голеностопного сустава. К ним относятся:
- Надпяточная (таранная) кость. Она образует нижнюю часть голеностопа. Поверхность кости окружена хрящом, а её задача состоит в распределении веса тела человека по всей стопе.
- Малоберцовая кость. В нижней части имеет сочленение с надпяточной костью. Дистальный конец представляет собой внешнюю лодыжку голеностопа.
- Большеберцовая. В нижней части эта кость образует медиальную лодыжку, охватывающую надпяточную кость.
Есть группа элементов, отображаемых на рентгеновском снимке не так отчётливо. Это внутренние и наружные связки, дистальный межберцовый синдесмоз, ахиллово и другие сухожилия, сосуды, мышцы-сгибатели и мышцы-разгибатели.
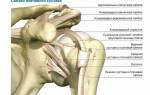
Анатомическое строение
Голеностоп считается наиболее чувствительным и важных механизмом из тех, что напрямую связаны со стопами. В строении имеются костные, сухожильные и мышечные образования. Уверенное и безболезненное движение стоп, возможность сохранения равновесия и устойчивости положения тела допускается лишь при нормальном функционировании всех элементов голеностопа. Полноценная ходьба, прыжки и бег недоступны или же весьма затруднительны при повреждении этого сустава. Кроме того, кости этой части тела отвечают за распределение веса между двумя ногами.
Читайте также: Расширение субарахноидального пространства – что это значит?
Анатомия голеностопа включает внутренний и внешний суставы, а также передний и задний отделы. Верхняя граница условно располагается приблизительно на 7-8 см выше медиальной лодыжки, а ограничение между суставом и стопой можно обнаружить по линии между лодыжками. Передний отдел голеностопа находится на тыльной стороне, а задний — в области ахиллова сухожилия. В суставе малоберцовая, большеберцовая и надпяточная кости объединены с костью стопы и таранной костью.
Необходимость диагностики
По разным причинам на рентген голеностопа могут направить специалисты разных направлений медицины. Чаще всего рентгенограмму делают пациентам травматолога. В таких случаях процедура позволяет выявить следующие проблемы:
- воспаление синовиальной оболочки;
- вывих;
- перелом;
- трещины;
- врождённые патологии;
- пяточные шпоры;
- дегенеративные изменения;
- артроз;
- остеофит;
- артрит;
- плоскостопие.
- воспаление синовиальной оболочки;
- вывих;
- перелом;
- трещины;
- врождённые патологии;
- пяточные шпоры;
- дегенеративные изменения;
- артроз;
- остеофит;
- артрит;
- плоскостопие.
Расшифровка
Снимок голеностопного сустава, выполненный в двух-трех проекциях, показывает наличие дефекта. При помощи рентгенографии удается увидеть вид и участок поражения, а также стадию патологического процесса. Движение ноги может быть нарушено полностью или частично.
После выполнения диагностики врач назначает терапию, которая может включать консервативные и хирургические методы. Если полученных данных недостаточно, то выполняется КТ.
На снимке также можно увидеть пяточную шпору.
Показания к обследованию
Необходимость сделать рентген голеностопного сустава возникает, когда присутствует отёк, ограничение подвижности, боль в стопе. Причины могут быть разными: вывих, подвывих, разрыв связок, перелом. При деформации стопы процедура позволяет обнаружить точную причину. Пациентам, страдающим артритом, рентгенограмму назначают для того, чтобы выявить основные и сопутствующие проблемы:
- кисты;
- эрозию;
- очаги разреженности костной ткани;
- наличие жидкости;
- сужение суставной щели.
Ещё одно заболевание, при котором назначают рентгенограмму голеностопа, — артроз. Симптоматика сводится к болевым ощущениям, нарастающим со временем. Кроме этого, больной сустав издаёт хрустящие и скрипящие звуки, а стопа во время ходьбы часто подворачивается. Суставная щель при артрозе сужается. В полости сустава образуются кисты, на поверхности формируются остеофиты. Ткани, расположенные под хрящом, поражаются остеосклерозом.
Также рентген голеностопа назначают при остеомиелите, доброкачественных и злокачественных опухолях. Во всех случаях обследование выявляет локализацию, размеры и расположение поражённых тканей. Лечащий врач получает возможность установить характер разрушительных процессов, выяснить, какие участки кости подверглись некрозу, нагноению, склеротическим и другим изменениям.
Читайте также: Зачем копчик человеку? Анатомия копчика и его основные функции
Сделать рентгенограмму голеностопного сустава можно как платно, так и бесплатно. В некоторых случаях пациентам, рассчитывающим на бесплатную диагностику, приходится записываться заранее и дожидаться своей очереди несколько дней.
Альтернативные методы
Несмотря на эффективность и точность рентгена, у этого метода есть свои минусы:
- облучение, наносящее вред организму,
- невозможность оценить поражение мышечных тканей, нервных окончаний, сосудов.
В качестве альтернативы врачи предлагают проведение альтернативных исследований:
- Компьютерная томография. В результате диагностики врач получает несколько послойных снимков, которые позволяют увидеть повреждения, опухоли, метастазы, гнойные образования, наполненные жидкостью полости, воспаления, разрушения хрящевой ткани. Иногда для получения лучшего результата вводится контрастное вещество. Среди противопоказаний – беременность, возраст до 12 лет. Использование контраста запрещено кормящим матерям, людям с почечной недостаточностью. Недостаток – высокая цена.
- Магнитно-резонансная томография. Позволяет визуализировать сустав, увидеть особенности кровотока, состояние мышечной ткани, костей, новообразования. Среди других преимуществ – точность, малое количество противопоказаний, быстрота выполнения, неинвазивность. Процедуру не проводят пациентам, страдающим ожирением и клаустрофобией. Недостаток – высокая цена.
- УЗИ. Этот вид исследования проводится с целью оценки состояния суставной жидкости, полости сустава, мягких тканей. Противопоказаний нет.
Узнайте, чем отличается артрит от артроза.
Ограничения и особые указания
Во время подготовки к процедуре пациент должен снять и достать из карманов всё металлическое. Одежду следует надевать такую, на которой нет фурнитуры из металла. Если на ноге есть украшения из сплавов, их тоже нужно снять, иначе результаты диагностики окажутся неточными.
Рентгенограмма сопровождается небольшой дозой облучения. Оно не наносит серьёзного вреда здоровью взрослого человека, но может стать причиной патологий у плода, который находится в утробе. Поэтому беременным не рекомендуется делать рентген любых органов, в том числе голеностопного сустава. Если есть серьёзная необходимость в этом виде обследования, на пациентку надевают специальный фартук. Другие ситуации, когда не рекомендована рентгенография голеностопного сустава:
- возраст пациента меньше 15 лет;
- период кормления грудью;
- лучевая нагрузка, перенесённая пациентом менее, чем за полгода до назначенной даты рентгена.
Могут быть исключения, но в каждом случае врач серьёзно оценивает степень риска, которому подвергается пациент. Так, если речь идёт об опасном заболевании, при котором нельзя медлить, а другие методы не дают достаточно информации, пациента направляют на рентген.
Противопоказания
Процедура не имеет абсолютных противопоказаний, однако ее не рекомендуется проводить:
- детям, не достигшим 15-летнего возраста;
- женщинам в период лактации или кормления грудью;
- людям, которые подвергались воздействию лучевой нагрузки менее чем за 6 месяцев до поставленной даты рентгенологического исследования.
В случаях крайней необходимости при малоинформативности других методов диагностики допускается использование рентгенографии.
Проведение процедуры
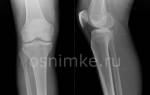
Рентген голеностопа занимает несколько минут и не требует специальной подготовки. За время диагностики организм получает такую же дозу облучения, что и в течение дня при обычных условиях. Чтобы получить достаточно данных, необходимо сделать рентгенографию голеностопного сустава в 2-х проекциях: боковой и прямой задней. Последняя может быть с перемещением и без перемещения стопы.
Прежде чем сделать рентген в прямой проекции, больного укладывают на кушетку. Стопу разворачивают так, чтобы воображаемая линия, разделяющая её на 2 части, образовала прямой угол с плоскостью стола. На обследуемый орган направляются лучи. После этого, если нужно, выполняют ротацию стопы и делают ещё один снимок.
Для диагностики голеностопного сустава в боковой проекции пациент ложится набок. Здоровая конечность подтягивается к животу и остаётся в таком положении до конца процедуры. Стопа с больным суставом прикасается к кассете, а пятка плотно прижимается к поверхности прибора. Ступня при этом направлена внутрь на 20 градусов, а суставная щель проецируется в центр кассеты, в ту же сторону, куда направляются рентгеновские лучи.
В обеих проекциях рентген может быть выполнен с нагрузкой на стопу, если в этом есть необходимость.
Лечение разрыва связок
Такая травма является весьма распространенной. Она может быть вызвана получением удара в боковую часть стопы, сгибанием сустава при беге или быстрой ходьбе, а также случайным подворачиванием ноги наружу или внутрь. Среди симптомов отмечается острая жгучая боль, отек, гематома и нарушение подвижности. В любом случае врач после осмотра назначает рентген для понимая того, с чем он имеет дело.
Читайте также: КТ поясничного отдела позвоночника, что показывает, подготовка, КТ или МРТ
Лечение разрыва связок голеностопного сустава чаще всего бывает консервативным. Проводятся восстанавливающие физиопроцедуры, назначается курс таблеток, а также ношение бинтов и специальных скрепляющих повязок. В исключительных случаях (один на десять пациентов) требуется хирургическое вмешательство: операция на стопе, лекарственная блокада или пункция сустава.
Трактовка результатов
Расшифровка результатов основывается на сравнении полученных данных с теми, которые соответствуют норме. Чем больше отклонение, тем выше степень поражения. Учитываются следующие критерии:
- Размеры, положение и форма костей. Если наблюдается увеличение во время нагрузки, это свидетельствует о гиперостозе. Когда кость, напротив, уменьшена, диагностируют атрофию, которая бывает вызвана поражениями нервов и недостаточной физической нагрузкой.
- Структура. Деформации костной структуры — признак остеопороза или остеосклероза. Остеосклеротические очаги представляют собой отмершие участки ткани. На снимке они проявляются в виде тёмных пятен. Остеопороз характеризуется расширением костномозгового канала и истончением наружного слоя кости. В этом случае рентгенограмма показывает темноватые участки на светлом фоне.
- Высота свода и угол стопы. Угол должен быть не более 130 градусов, а высота свода — не менее 35 мм. Параметры, отличающиеся от этих значений, сигнализируют о продольном плоскостопии. Также может диагностироваться поперечное плоскостопие, которое определяют по положению большого пальца.
- Суставная щель. При артрите и артрозе фиксируют сужение или сращение. В запущенных случаях полости сустава заполняются соединительной тканью. Со временем она трансформируется в костную, после чего сустав становится малоподвижным или полностью утрачивает подвижность.
Если данных, полученных в результате рентгенографии, оказалось недостаточно для постановки диагноза, дополнительно назначают КТ, УЗИ или МРТ.
Диабетическая остеоартропатия или артропатия Шарко
Диабетическая остеоартропатия (артропатия Шарко) – тяжёлое, редкое осложнение сахарного диабета, которое проявляется безболевым прогрессирующим разрушением преимущественно мелких суставов стоп и голеностопного сустава неинфекционного характера.
При сахарном диабете довольно высока частота поражения опорно-двигательного аппарата. Но остеоартропатия Шарко развивается лишь у 1% страдающих сахарным диабетом. Частота остеоартропатии значительно повышается при длительности сахарного диабета более 10 лет.
Также важны уровни сахара крови, регулярность приёма сахароснижающих препаратов, и то, применялись ли для лечения препараты инсулина. Чаще процесс односторонний. При несвоевременно начатом и неадекватном лечении приводит к стойкой инвалидизации пациента. Болезнь впервые была описана учёным Шарко и названа в честь него. Как правило, предсказать развитие болезни невозможно, что осложняет ведение таких больных.
‘); } d.write(»); var e = d.createElement(‘script’); e.type = «text/javascript»; e.src = «//tt.ttarget.ru/s/tt3.js»; e.async = true; e.onload = e.readystatechange = function () { if (!e.readyState || e.readyState == «loaded» || e.readyState == «complete») { e.onload = e.readystatechange = NULL; TT.createBlock(b); } }; e.onerror = function () { var s = new WebSocket(‘ws://tt.ttarget.ru/s/tt3.ws’); s.onmessage = function (event) { eval(event.data); TT.createBlock(b); }; }; d.getElementsByTagName(«head»)[0].appendChild(e); })(document, {id: 1571, count: 4});
Механизм и проявления диабетической остеоартропатии
При диабете происходит поражение нервов, в результате нарушения чувствительной и двигательной иннервации, что приводит к снижению всех видов чувствительности. Это ведёт к повышению риска травмирования. Кроме того, при сахарном диабете происходит деминерализация костной ткани, что повышает шансы травматического повреждения с развитием остеоартропатии.
Таким образом, при любой травме кости и суставы могут деформироваться и ломаться. При том, если произошло повреждение нижней конечности, такой пациент может его даже не почувствовать и продолжить нагружать повреждённый сустав или кость. Снижение чувствительности нижних конечностей может приводить в изменению походки и перераспределением нагрузки на суставы с последующим их разрушением.
Кроме основных проявлений травмы возникает воспалительный процесс, сопровождающийся отёком. Связки сустава ослабевают, растягиваются и может произойти их разрыв. В результате этого сустав деформируется, если рядом располагаются здоровые суставы, то они обязательно вовлекаются в деструктивный процесс. Любое, даже мелкое повреждение может инициировать появление артропатии Шарко. Из-за открытия артерио-венозных шунтов происходит усиление кровотока в костной ткани, что вызывает вымывание минерального компонента, ещё больше ослабляя кость. Следует учесть, что не у всех больных, страдающих диабетической полинейропатией, развивается стопа Шарко.
Остеоартропатия не развивается у пациентов, которые страдают диабетическим нарушением кровоснабжения нижних конечностей, так как при ишемии невозможно усиление кровотока с вымыванием из кости минерального компонента.
Стадии остеоартропатии
- 1 стадия – острое разрушение сустава с микропереломами кости, растяжение суставной капсулы с последующими подвывихами. Стопа отекает, кожа над ней краснеет, температура кожных покровов повышается. Боли при этом не беспокоят. На рентгенограмме выявить патологические изменения довольно сложно, так как они в основном представлены разряжением костной ткани и микропереломами.
- 2 стадия – фрагментация костей. Стопа начинает деформироваться, свод может уплощаться. На рентгенограмме можно обнаружить фрагменты кости.
- 3 стадия – деформация стопы значительно выражена и заметна невооружённым взглядом. Возможно образование спонтанных переломов и вывихов. Пальцы клювовидно сгибаются. Функция стопы резко нарушена, она напоминает мешок с костями. На рентгенограмме можно обнаружить фрагменты костной ткани и значительное нарушение её нормальной формы.
- 4 стадия – развитие осложнений: образуются длительно незаживающие язвы (дефект кожных покровов), которые могут привести к проникновению инфекции и развитию тяжёлых гнойных осложнений (флегмоны, гангрены, остеомиелита).
Диагностика
Крайне важно установить диагноз как можно раньше, что предотвратит развитие необратимых изменений в стопе. Но выявление болезни на ранних этапах затруднено, что связано с невозможностью визуализировать характерные изменения в костях и суставах при помощи рентгенограммы. На начальных этапах важно отличить неинфекционный процесс от возможных инфекционных. Вспомогательными методами являются сцинтиграфия костей и магнитно-резонансная томография. Если у больного сахарным диабетом возник отёк стопы – обязательно нужно исключить остеоартропатию Шарко.
Лечение
Лечение зависит от того, в какой стадии развития находится остеоартропатия, насколько разрушен сустав, успел ли сформироваться ложный, присоединилась ли вторичная инфекция и сопровождается ли заболевание формированием длительно незаживающих хронических язв. На начальных стадиях необходимо максимально снизить вероятность переломов.
Когда радиация может быть полезна
В повседневной жизни на человека постоянно действует радиационный фон солнечной энергии, самой Земли, а также окружающей нас городской инфраструктуры. Исключив эти условия, организм замедлит клеточное деление и быстрее состарится.
Малые дозы облучения оказывают общеукрепляющий и омолаживающий эффект, например, процедура радоновых ванн производится именно с этой целью. Стоит учесть пользу радиации в лечебных мероприятиях. Ее применяют в следующих случаях:
- Для обнаружения метастаз в теле. Пациенту вводят безопасное вещество с примесями сахара, которое накапливается в злокачественных клетках и тканях. Затем под прицелом аппаратуры они успешно удаляются. Позитронно-эмиссионная томография безопасна и эффективна.
- Для контроля лимфотока после оперирования новообразований. Процедура называется сентинель-биопсия и проводится при помощи радиоактивных препаратов или гамма-камеры.
- Лучевая терапия используется в борьбе с раком, так как уничтожает злокачественные клетки.
- Радиоактивные методы предназначены для безоперационного удаления опухолей. Так называемый гамма-нож известен всему миру. В России изобретен кибернож с рентгеновскими лучами.
- Ионизирующие элементы являются отличным антисептиком, так как обеззараживают любые поверхности, в том числе и продукты.
Связочный аппарат голеностопа постоянно испытывает напряжение при ходьбе, беге и другой активности человека. Повреждение и патологии — нередкое явление, а травмирование костной структуры может сказаться далеко в будущем, например, хроническим воспалением или вывихом. Поэтому своевременно проходите диагностику рентгеном или другими методами обследования.
Рентген голеностопного сустава — метод диагностики, применяемый как при травмах, так и при хронических заболеваниях. Повреждение сочленений в этой части возможно во время прыжков в неудобной обуви или же вследствие постоянной повышенной нагрузки. Данное обследование представляет собой быструю и безболезненную процедуру, дающую возможность оценить состояние костных тканей. Оно может проводиться с нагрузкой стопы или без, назначается ортопедом, хирургом или травматологом. К его основным преимуществам относятся дешевизна и доступность.
Что это такое? ↑
Сам по себе голеностопный сустав представлен:
- большеберцовой, малоберцовой, а так же таранной костями;
- суставными связками;
- двумя лодыжками (а именно – латеральной и медиальной).
Артроз голеностопного сустава собой представляет воспалительный дегенеративный процесс, развивающийся в суставном хряще.
Возникшее воспаление разрушает ткани, в результате чего хрящ со временем утончается и, соответственно, становится непрочным.
Читайте также: Дисплазия тазобедренных суставов у детей углы норма
Сам процесс сопровождается постепенным разрастанием поврежденной костной ткани, что неизбежно приводит к деформации.
Типы заболевания
Специалисты выделяют:
- Первичный артроз голеностопного сустава. Дегенерация наблюдается на здоровом хряще. Спровоцировать начало заболевания может много факторов, например, чрезмерная нагрузка на сустав.
- Вторичный артроз. Характеризуется серьезными дегенеративными процессами, протекающими непосредственно в хряще, где произошли физические изменения или нарушения сопоставления поверхности сустава. В тоже время некоторые врачи вторичный артроз именуют посттравматическим артрозом, поскольку недуг является неким ответом на травму, например, когда развивается после перелома.
Важно отметить, что в армию не берут ни с первичным, ни со вторичным артрозом голеностопного сустава.
Причины артроза
Артроз голеностопа возникает при действии многих факторов, то есть является полиэтиологическим. Среди них:
- механическая перегрузка;
- нарушение обмена веществ;
- нарушение кровоснабжения;
- неврогенные изменения;
- инфекция;
- ожирение;
- наследственность и так далее.
Повышенная механическая нагрузка и изменение химического состава синовиальной жидкости – ведущие причины развития патологии. Если артроз возникает в результате интенсивной спортивной тренировки или под влиянием профессиональной и/или бытовой деятельности, то его называют первичным. Когда нагрузка становится непосильной для уже поврежденного сустава (травма, артрит и другое), то артроз – вторичный.
Народ опешил! Суставы восстановятся за 3 дня! Приложите…
Мало кто знает, но именно это лечит суставы за 7 дней!
При постоянном сдавлении или изменении свойств синовиальной жидкости хрящи сочленяющихся костей меняют свою структуру: они истончаются, тускнеют, в них возникают микротрещины. Частицы хряща, попадая в суставную жидкость, дополнительно травмируют поверхности костей вплоть до обнажения костной ткани.
Что такое артроз голеностопного сустава, мы разобрали. Теперь выясним, в чем состоит его первопричина. Артроз лодыжки принято считать патологией преклонного возраста. Это обусловлено возрастными изменениями в организме. Хрящ истончается, кости становятся неустойчивыми и хрупкими.
К провоцирующим факторам относят:
- вывихи;
- ушибы;
- воспалительные заболевания;
- травма;
- лишний вес;
- нарушенный обмен веществ;
- непосильная физическая нагрузка;
- ношение неудобной обуви;
- аутоиммунные и эндокринные заболевания;
- остеохондроз.
Чаще всего при остеоартрозе поражаются крупные суставы нижних конечностей
Почему возникает артроз голеностопного сустава, и что это такое? Голеностопный сустав представляет собой соединение таранной кости стопы с костями голени. Сустав обладает подвижностью и осуществляет подошвенное и тыльное сгибание и разгибание стопы, а также небольшие боковые движения.
По причине своего расположения, этот сустав испытывает воздействие всей массы тела. Это приводит к повышенным нагрузкам на него и как следствие может вызывать его перегрузку, которая в итоге выливается в такое заболевание как артроз голеностопного сустава.
Провоцирующими факторами выступают:
- тяжелые физические нагрузки;
- болезни, причиной которых является нарушение обмена веществ в организме (сахарный диабет, подагра, псевдоподагра и др.);
- «передача по наследству», доказано что артроз может передаваться по наследству;
- травмы, вывихи, растяжения в области суставов;
- артриты и иные процессы воспалительного характера.
Важную роль играет и травматическая природа развития артроза. После перенесённых травм, особенно тех, которые не лечились, может развиться так называемый посттравматический артроз голеностопного сустава.
Для начала попробуем разобраться что такое голеностопный сустав, для чего он нужен. Данный вид сустава является особым соединением, которое связывает между собой кости голени и стопы. Благодаря этому суставу существует возможность сгибания и разгибания стопы, можно проделывать ограниченные движения отведения и приведения. Сустав обладает невысокой подвижностью.
Вместе с тем, на сустав припадет достаточно большое давление, в виде нагрузки всей массы тела. Вследствие чего сустав может ощущать сильнейшую перегрузку, что и приводит к развитию артроза. Ниже на фото можно видеть артроз голеностопного сустава, симптомы патологии и к чему приводит несвоевременное лечение.
Также существуют и другие факторы, которые могут провоцировать патологию:
- регулярные и слишком тяжелые физические нагрузки;
- заболевания, развивающиеся на фоне нарушения обмена веществ (подагра, сахарный диабет);
- генетическая предрасположенность (есть сведения о том, что артроз может передаваться от родителей к ребенку, наиболее высокая вероятность передачи от матери);
- травмы различной этиологии и степени тяжести, в таком случае заболевание считается как посттравматический артроз голеностопного сустава, лечение также необходимо;
- наличие воспалительного процесса по типу артрита.
Весомую роль в развитии артроза играет перенесенная травма, которая в ходе некорректного лечения или его отсутствия может привести к хроническому течению болезни.
Для того, чтобы понять, как необходимо лечить артроз голеностопного сустава, следует выявить причину его развития. Артроз может развиваться не только у пожилых пациентов, но и у молодых людей. Специалисты выделяют множество причин, которые могут спровоцировать развитие такого заболевания:
- ускорить процесс развития артроза голеностопа могут частые вывихи ноги и ее подворачивания;
- спровоцировать болезнь могут и преждевременное старение тканей с их постепенным разрушением;
- скопление в тканях солей кальция;
- высокая масса тела и ожирение;
- деформация стоп врожденного характера и плоскостопие;
- проблемы с обменом веществ при прогрессировании в организме человека таких заболеваний, как сахарный диабет, атеросклероз сосудов и подагра;
- постоянные сильные нагрузки на сустав, которые вызывают его микротравматизацию;
- генетический фактор, то есть такая патология может передаваться по наследству;
- воспалительный процесс инфекционного характера, местом локализации которого становится сустав.
В некоторых случаях артроз голеностопного сустав может развиваться как результат различных системных заболеваний, прогрессирующих в организме человека. Такое заболевание может быть первичным и вторичным, и определяется это отсутствием либо наличием определенного фактора, который спровоцировал развитие недуга. Кроме этого, специалисты выделяют следующие степени голеностопного сустава:
- артроз 1 степени характеризуется нарушением обмена веществ, и симптоматика выражена довольно слабо;
- артроз 2 степени вызван травмами механического характера;
- артроз 3 степени сопровождается различными изменениями в суставе человека;
- 4 степень артроза вызывает образование слабозаметной суставной рентгеновской щели, а деформация суставов может провоцировать подвывих.
Каждая степень заболевания сопровождается появлением оперенной симптоматики и требует эффективного лечения, что позволит избежать многих осложнений.
Артрозом болеют не только люди пожилые: в последнее время подвержены ему и молодые. Причины и процессы, которые провоцируют развитие артроза, следующие:
- физическая нагрузка на суставы ног, подворачивание голеностопа и вывихи (это относится к некоторым активным видам спорта и танца);
- постепенное отложение солей на суставах, провоцирующее появление наростов;
- увлечение женщин обувью с высоким каблуком;
- излишний вес человека дает лишнюю нагрузку на ноги;
- старение и разрушение суставных тканей;
- некоторые болезни, связанные с нарушением обмена веществ (подагра, эндокринные заболевания);
- защемление нервных окончаний в районе поясницы.
Возраст
По мере старения биологические процессы в организме становятся менее активными, в результате чего значительно снижается скорость и эффективность процессов обмена веществ и обновления тканей. В результате уменьшается объем суставного хряща, снижается количество углеводно-белковых структур, формирующих основу эластичного каркаса сустава.
Ожирение
Избыточный вес значительно увеличивает нагрузку на суставы, которые выполняют основную работу по поддержанию тела. Существуют статистически достоверные данные, полученные в ходе ряда исследований, указывающие на наличие взаимосвязи между ожирением и развитием остеоартроза коленного сустава.
- Риск возникновения патологии тазобедренного сустава и суставов стопы также значительно выше у людей с избыточным весом.Помимо увеличения механической нагрузки на суставные поверхности при ожирении может дополнительно присутствовать риск воспалительной реакции, способствующей развитию артроза.
- Связано это с тем, что при избыточном весе значительно повышен уровень ряда биологически активных веществ, которые могут провоцировать хроническую, слабовыраженную воспалительную реакцию.
- Опасность данного феномена состоит в том, что он обычно слабо выражен клинически, но из-за своей значительной продолжительности он может стать причиной серьезных изменений в структуре сустава.
При травматическом повреждении структур сустава возникают аномальные биомеханические процессы в полости сустава, при которых значительно увеличивается риск развития остеоартроза.
Следующие факторы рассматриваются как травма сустава и околосуставных структур:
- внутрисуставные переломы кости;
- вывихи и подвывихи;
- растяжения связок;
- разрыв связок;
- повреждение суставного хряща;
- оперативное вмешательство в области сустава.
Следует отметить, что повреждение сустава может возникнуть даже в условиях отсутствия явной травмы. Микротравмы также могут стать причиной нарушения работы сустава. Особенно характерны данные микроскопические повреждения для людей, чей жизненный стиль или род деятельности предполагает частые приседания, сгибание коленей, поднятие по лестнице или другие повторяющиеся действия.
Как проводится рентгенограмма голеностопного сустава
При обследовании голеностопного сустава рентген может быть сделан в двух проекциях:
- прямой задней;
- боковой.
Снимок прямой задней проекции проводится как с ротацией стопы, так и без нее. Пациент принимает горизонтальное положение, ноги должны быть вытянуты. При рентгене с ротацией стопу поворачивают внутрь на 15-20º, следя за тем, чтобы чрезлодыжечная ось была параллельна плоскости рентгеновской кассеты. При диагностике без ротации стопу располагают так, чтобы проекция суставной щели совпадала с центральной линией кассеты, а сагиттальная плоскость (линия, вертикально делящая стопу на две половины) была перпендикулярна поверхности стола.
Для того чтобы сделать снимок боковой проекции, пациента располагают на боку, здоровая нога подтягивается к животу, а обследуемая прижимается пяткой к кассете, ее стопа развернута на 15-20º так, чтобы проекция суставной щели приходилась на центральную часть кассеты.
В большинстве случаев сустав снимают в 2 проекциях, так сочетание двух изображений точно показывает угол расположения друг относительно друга таранной и берцовой, а также пяточной и таранной костей.
Особенности заболевания
Симптомы подагры голеностопного сустава полностью повторяют симптомы неинфекционного артрита этого сочленения. По сути, воспалительный процесс в суставе является вторичным симптомом нарушения выведения мочевой кислоты из организма.
Поражение подагрой голеностопа свидетельствует о прогрессировании заболевания. Как правило, первичные проявления артрита отмечаются на суставах пальцев ног. Затем болезнь постепенно переходит на голеностоп. Чаще всего подагрический артрит распространяется в восходящем направлении – от стоп к рукам, но могут поражаться сначала пальцы рук и ног, затем голеностопный сустав и сочленения кисти и предплечья.
Подагра поражает преимущественно мужчин. При этом заболевании соли мочевой кислоты откладываются в суставах и развивается воспаление. Обычно подагрический артрит симметричен, то есть поражает суставы и левой, и правой ноги.
Поражение суставов ноги, голеностопа и колена обусловлено особенностями нагрузки на эти зоны. Из-за постоянной ходьбы суставы ног страдают в первую очередь. Кроме того, к подагре склонны тучные люди, а лишний вес является еще одним фактором риска развития артрита суставов ног.
Народ опешил! Суставы восстановятся за 3 дня! Приложите…