Содержание
- Синовит – что это за болезнь?
- Упражнения для укрепления коленного сустава
- Диагностика
- Синдром медиопателлярной складки
- Синовит — симптомы и лечение
- Общая характеристика патологии
- Классификация
- Занятие гимнастикой при остеоартрозе кистей рук.
- Осложнения
- Лечебный комплекс
- Диагностика
- Подготовка
- Механизм развития заболевания
- Функции образования
- Причины синовита
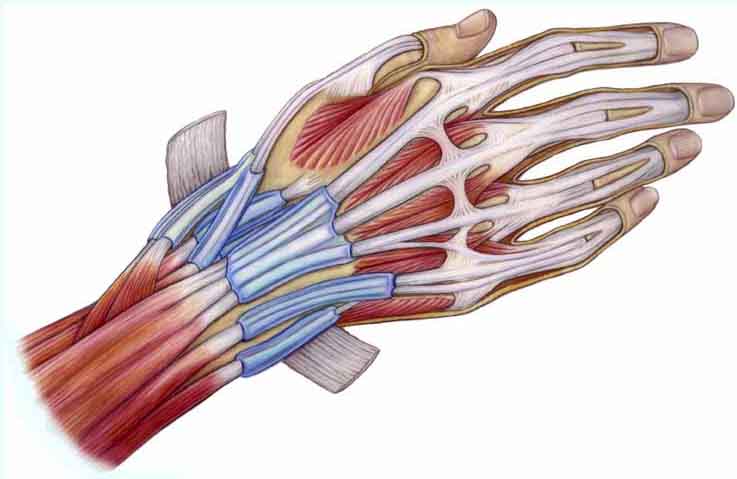
- Что такое синовиальная оболочка
- Классификация синовитов
- Методы исследования материала
- Симптомы заболевания
- Признаки острого и хронического синовита
- Диагностика синовита
- Как распознать?
- Лечение синовитов
- Прогноз
- Профилактика синовитов
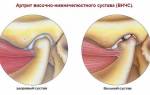
Соединительные ткани — эндотелиальная и подлежащая рыхлая, выстилающие суставную капсулу изнутри — это синовиальная оболочка, образующая в боковых фланках, в верхнем завороте и в переднем отделе складки и ворсины. Когда выполняется артроскопия, оцениваются отёчность, цвет и сосудистый рисунок, а также все патологические включения в толще синовии и на поверхности, оцениваются размеры, форма, строение синовиальных складок и ворсин. Всё это имеет огромное значение при диагностике заболеваний сустава. Синовиальная оболочка может быть воспалена. Синовит — наиболее часто встречающееся проявление хронических заболеваний. Хронический синовит в пределах оболочки говорит о первичном воспалении при артрите и вторичном при артрозе, деформирующем сустав.
Синовит – что это за болезнь?
Выделяют следующие причины синовита:
- Инфекции;
- Аллергические реакции;
- Травматические повреждения;
- Врожденная патология суставов и околосуставных тканей;
- Несостоятельность иммунитета;
- Обменные и эндокринные нарушения;
- Патология свертывания крови – гемофилия.
В этой связи принято выделять основные виды синовита – инфекционный и неинфекционный. Инфекция в синовиальную оболочку может проникать с током крови, лимфы из других патологических очагов или через раневую поверхность при травматических повреждениях. В роли инфекционного возбудителя чаще всего выступает неспецифическая гноеродная инфекция (пневмококки, стафилококки, стрептококки). В редких случаях наблюдается специфический инфекционный (туберкулезный, сифилитический) синовит.
Неинфекционный или асептический синовит в зависимости от причин развивается по-разному. При травматических повреждениях у спортсменов, людей, занимающихся физическим трудом, на первый план выступает механический фактор. Иммунологические нарушения при ревматизме, ревматоидном артрите приводят к тому, что вырабатываемые организмом антитела поражают собственную синовиальную оболочку. А при некоторых обменных нарушениях к синовиту приводит скопление шлаков или солей мочевой кислоты (при подагре) в полости сустава.
Читайте также: Как делают рентген копчика: показания, противопоказания, подготовка и проведение обследования
Вне зависимости от причин синовит — это заболевание опорно-двигательного аппарата. Это положение отражено в международной классификации болезней 10-го пересмотра — МКБ-10. Согласно этой классификации синовит относят к заболеваниям опорно-двигательного аппарата и соединительной ткани.
Теоретически синовит может поражать синовиальную оболочку любого сустава, суставной сумки или сухожильного влагалища. В клинической практике эта патология чаще всего отмечается в крупных и средних суставах. Как правило, развивается синовит коленного, тазобедренного, голеностопного, локтевого сустава.
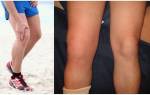
Болезнь может протекать остро и хронически. Причем, острый синовит, как правило, имеет инфекционную природу, а асептические синовиты протекают хронически. В основе острого синовита лежит патологический процесс экссудации – избыточного образования синовии. Из-за местного воспаления и скопления жидкости развиваются соответствующие симптомы синовита. Суть в том, что в норме количество синовиальной жидкости в полости сустава относительно невелико. Под действием местных воспалительных реакций количество синовии резко увеличивается – иногда настолько, что она буквально распирает капсулу суставной сумки, что ведет к увеличению сустава в размерах.
Этому же способствует присоединившийся воспалительный отек мягких тканей вокруг сустава. Кожа над поверхностью сустава становится блестящей, в ряде случаев – покрасневшей (гиперемированной). Пациенты жалуются на боль, усиливающуюся при движениях в суставе. Из-за боли движения в суставе затруднены или вовсе отсутствуют. Выраженность этих признаков зависит от степени увеличения скопившейся жидкости – чем ее больше, тем сильнее выражена симптоматика. Многое зависит и от характера выпота.
При многих асептических синовитах он имеет серозный (тканевой) характер, при гемофилии и травматических повреждениях – геморрагический (кровянистый), а при инфекциях – гнойный. При гнойных синовитах наряду с местными отмечаются и общие признаки синовита – высокая температура, головная боль, общая слабость, в тяжелых случаях – расстройства сознания. В отсутствие лечения воспалительный процесс распространяется с синовиальной оболочки и связок на суставной хрящ с развитием воспаления сустава. Синовит сменяется артритом.
Упражнения для укрепления коленного сустава
Заболевания опорно-двигательного аппарата значительно «помолодели» за последние несколько лет. Если раньше синовит коленного сустава диагностировался в основном у пожилых людей, то сейчас проблема может появиться и у молодежи.
Чтобы избежать развития опасных осложнений, которые могут серьезно повлиять на качество жизни пациента, важно следить за общим состоянием здоровья, проводить профилактические мероприятия.
Профилактика синовита предусматривает постоянный контроль за массой тела больного, правильное питание и исключение из рациона вредных продуктов питания,постоянная умеренная физическая нагрузка.
Коленный сустав выделяется сложным анатомическим строением, включает в себя несколько основных элементов которые напрямую отвечают за совершение тех или иных движений ногой. Именно сложное строение коленного сустава позволяет человеку ходить, бегать, приседать и прыгать. Такая вовлечённость в повседневные процессы в итоге приводит к частому травмированию коленного сустава, особенно часто травмы диагностируются у пациентов, которые ведут активный образ жизни, профессионально занимаются спортом.
Чтобы укреплять коленный сустав и предотвращать возможное травмирование, необходимо заниматься лечебной физкультурой. Существует одно упражнение, которое благотворно сказывается на состоянии сустава. Процесс выполнения:
- лягте на спину, полностью выпрямите ноги и вытяните руки вдоль тела;
- начните медленно поднимать ногу вверх с оттягиванием пятки и сгибанием сустава с углом от 45 до 90 градусов;
- зафиксируйтесь в позиции в течение 8 секунд;
- вернитесь в исходное положение;
- повторите упражнение в течение 8-10 раз.
Делать упражнения стоит только после консультации с медицинским специалистом, самостоятельные занятия могут обернуться усугублением состояния пациента.
Диагностика
Заподозрить синовит можно на основе вышеуказанных жалоб и симптомов. Однако поставить точный диагноз можно лишь после инструментальных исследований. В настоящее время для этого используется артроскопия, разновидность эндоскопии. Через небольшое отверстие на коже в области воспаленного сустава специальный оптический прибор, артроскоп, вводится в суставную полость. Артроскопия позволяет не только визуально оценить состояние суставной полости, но и осуществить некоторые лечебные манипуляции, в частности, удалить воспалительную жидкость. Более подробно о процедуре артроскопии можно почитать тут.
Читайте также: Когда необходимы антибиотики при артрите: список препаратов
Иногда вместо удаленной жидкости в суставную полость нагнетают воздух, после чего делают рентгенологический снимок сустава. Это исследование называют артропневмографией. В отношении удаленной жидкости проводится лабораторная диагностика – посев на питательные среды, различные виды иммунологических и микроскопических исследований.
Скопившуюся в большом количестве воспалительную жидкость можно удалять не только посредством артроскопии, но и обычной пункции – прокола. Гнойный характер выпота является абсолютным показанием для его удаления. Освобожденную от выпота суставную полость промывают антисептиками (Димексид), вводят туда антибиотики широкого спектра действия (Амицил, Цефтриаксон), глюкокортикоиды (Преднизолон), оказывающие местное противовоспалительное действие. При бурно протекающих синовитах антибиотики назначаются не только местно, но в уколах и таблетках.
Читать также: Мази хондропротекторы
На это время сустав лучше иммобилизировать – обездвижить с помощью ортеза, шины или гипсовой лонгеты. Сроки иммобилизации при остром синовите невелики – не больше недели. После этого можно проводить физиотерапевтическое лечение – электрофорез с йодидом калия и лидазой для рассасывания воспалительных очагов, фонофорез с гидрокортизоном, магнитотерапию, озокерит.
Для восстановления объема движений проводится массаж, лечебная физкультура. Утолщение синовиальной оболочки и сопутствующие этому двигательные нарушения служат показанием к синовэктомии – удалению фрагмента оболочки хирургическим путем. Синовэктомия, как и большинство операций на суставе, проводится артроскопическим доступом.
Синдром медиопателлярной складки
Синдром медиопателлярной складки или плики — это проблема, при которой боль возникает во вроде бы здоровом коленном суставе. Сама по себе медиопателлярная складка не является проявлением какой-либо патологии. Медиопателлярная складка становится источником боли в коленном суставе лишь после травмы или в результате чрезмерных нагрузок.
Диагноз синдром медиапаттелярной складки зачастую поставить затруднительно, но если источником боли является она, Вас можно достаточно легко вылечить. Данная статья поможет Вам лучше понять, что такое медиопателлярная складка, когда она может стать источником боли, и как врачи на современно уровне лечат это заболевание.
Медиопателлярная складка является рудиментом перегородки, которая в эмбриональном периоде разделяет сустав. В том случае, если по каким-либо причинам складка не исчезал в эмбриональном периоде, она может выявляться и у взрослого человека. Медиопателлярная складка обнаруживается у 50 процентов взрослых, но большинству из них не доставляет какого-либо дискомфорта.
Коленный сустав находится как-бы в водонепроницаемом мешке, который называется капсула сустава. Внутреннюю поверхность капсулы коленного сустава выстилает специальная оболочка, которая называется синовиальной. Синовиальная оболочка — это тонкая мембрана, которая продуцирует синовиальную жидкость (смазку сустава) и богато снабжена кровеносными сосудами и нервами.
Медиопателлярная складка выглядит как тяж или утолщение синовиальной оболочки соединяющий надколенник и бедренную кость.
Медиопателлярная складка доставляет проблемы пациенту, когда она воспалена и утолщена. Воспаление может формироваться, в тех случаях, когда складка длительно раздражается при определенных многократно повторяющихся движениях в коленном суставе. При беге, езде на велосипеде, занятиях фитнессом, коленный сустав неоднократно сгибается и разгибается. При подобной деятельности медиопателлярная складка воспаляется и соответственно увеличивается в размерах. Утолщенная набухшая складка начинает напоминать натянутую струну, которая воздействует при движениях на суставной хрящ мыщелка бедра и разрушает его.
Также гипертрофированная складка раздражает окружающую ее синовиальную оболочку, которая тоже воспаляется и рубцово видоизменяется.
Читайте также: Синовит коленного сустава: как вылечить болезнь без операции и сильнодействующих лекарств
Иногда медиопателлярная складка воспаляется после прямого удара по внутренней поверхности коленного сустава, например, при игре в футбол или при дорожно-транспортном происшествии.
В некоторых случаях застарелые повреждения менисков и передней крестообразно связки вызывают воспаление синовиальной оболочки, приводящее к отеку и образованию грубых плотных рубцов в области медиопателлярной складки.
Основным проявлением синдрома медиопателлярной складки является боль и щелчки по внутренней поверхности коленного сустава. Синдром чаще всего распространен среди молодых пациентов. У худощавых пациентов иногда представляется возможным пропальпировать складку под кожей.
Симптомы могут усиливаться при физической нагрузке и ходьбе по лестницам.
Врач травматолог-ортопед подробно выясняет анамнез заболевания. Чаще всего пациент отмечает ранее перенесенные травмы коленного сустава или значительные перенесенные нагрузки накануне. Далее врач осматривает пациента и проводит клинические тесты на коленном суставе.
На рентгенограммах медиопателлярная складка не видна, поэтому при подозрении на ее увеличение проводится МРТ коленного сустава. МРТ безболезненный и очень информативный метод обследования коленного сустава.
Синовит — симптомы и лечение
В первый раз услышав диагноз, пациенты не всегда понимают, что такое синовит и как правильно его нужно лечить. Синовитом называется процесс патологического характера в суставной оболочке, при котором происходит воспаление и увеличение объема выпота. В основном этот недуг касается колена. Также может воспаляться голеностоп, локоть и сустав запястья. Важная особенность заболевания –это затрагивание патологией одного сустава, множественная аномалия бывает достаточно редко. Недуг образовывается после травмирования, инфицирования, аллергических реакций, перенесенных патологий в области эндокринологии и обменных процессов.
Общая характеристика патологии
Классификация
Синовит коленного сустава классифицируют согласно различных характеристик. Различают такие формы заболевания:
- Острая. При этой форме недуга происходит утолщение и отечность суставной оболочки, наполнение ее кровью. Выпот полупрозрачный, очень редко можно увидеть фибрин, который напоминает хлопья.
- Хроническая. В этот период развиваются изменения в капсуле фиброзного характера. У отдельных пациентов ворсинки могут разрастаться. При этом образовываются наложения фиброзной природы – возникает ворсинчатый синовит коленного сустава. Если они отделяются, то при свободном перемещении жидкости происходит травмирование оболочки.
В зависимости от того, какой вид воспаления развивается и свойств образованной жидкости, врачи могут определять такие виды синовита:
- серозный;
- серозно-фибринозный;
- геморрагический;
- гнойный.
У каждого вида синовита существуют свои причины образования.
Инфекционный
Развивается при размножении бактерий в середине сустава. Возможные пути проникновения инфекции:
- из вне (во время ранения в сустав);
- из ткани, которая окружают сустав;
- отдельные очаги инфекции ( попадание м/организмов происходит с помощью тока крови и лимфы).
Неспецифический и специфический
Важной причиной неспецифического синовита являются микроорганизмы, которые называются:
Есть и другие виды, к которым относят специфические инфекции, такие как бледная трепонема или туберкулезная палочка. Они провоцируют появление специфического инфекционного синовита.
Асептический
Эта форма патологии характерна тем, что в синовиальной сумке болезнетворные микроорганизмы не обнаруживаются, а воспаление — реактивное. Причины асептического синовита:
- травмы;
- эндокринные аномалии;
- проблемы с обменом веществ;
- наличие диагноза «гемофилия».
Неспецифический серозный синовит коленного сустава в острой форме течения проявляется так:
- сустав стает больше в объеме;
- контуры имеют сглаженную форму, а пациент жалуется на распирание;
- боль выражена не явно;
- ощущается слабость и повышение температуры;
- сустав двигается ограничено;
- пальпация определяет флюктуацию.
Врач с двух сторон прикладывает пальцы к интересующему суставу и стучит одним из них. Если ощущается толчок в области противоположного пальца, то в синовиальной сумке уже находится жидкость.
Также необходимо определить баллотирование надколенника. Для этого хирург надавливает на надколенник с определенной силой до его упора, после чего он должен «всплыть».
В отличие от неспецифической формы заболевания, гнойный синовит коленного сустава имеет яркие клинические симптомы:
- самочувствие больного становится все хуже и хуже;
- развивается острая интоксикация;
- повышается температура, ощущается озноб;
- в особенно сложных случаях появляется бред;
- боль выраженная;
- вокруг сустава развивается отек, он увеличивается в объеме;
- двигаться очень проблематично;
- появляется регионарный лимфаденит.
Хроническая форма синовита бывает серозной, но в основном она серознофибриоидная или вилезногеморрагическая. Заболевание имеет не ярко выраженную клиническую картину. Больные жалуются врачу на ноющую боль, а при длительных движениях возникает чувство усталости.
Занятие гимнастикой при остеоартрозе кистей рук.
Сутью остеоартроза (ОА) кистевых суставов является деградация хрящевой ткани и синовиальной оболочки сочленений. Уменьшение амплитуды движений, вплоть до полной их потери с порочным положением пальцев ограничивают функциональные возможности руки. Теряются бытовые и профессиональные навыки, появляется потребность в элементарной помощи со стороны.
Понятно, что никакие таблетки или уколы не вернут былую ловкость и цепкость нашим рукам. Без лечебной гимнастики рассчитывать на положительный результат лечения при остеоартрозе кистей рук наивно.
Клинические проявления остеоартроза.
- Движения, физическая нагрузка приводят к болезненным ощущениям в заинтересованных зонах.
- Наличие припухлости, деформаций и плотных разрастаний вокруг пораженных суставов.
- Скованность и ограничение объема подвижности, снижение силы руки.
- Сопровождение сгибательных и разгибательных движений характерными щелчками и заклиниваниями.
- Постепенная утрата точных движений, снижение тактильного восприятия и возможности работать с мелкими деталями.
Ищите любую возможность облегчить повседневную нагрузку больных суставов:
● Приобретайте одежду с застежками «молния», «липучка»;
● Выбирайте обувь без шнурков;
● Работая в быту, на кухне, на даче пользуйтесь облегченными инструментами и утварью.
Диагностика.
Врачом выявляются характерные жалобы и признаки, характер начала и развитие заболевания. Определяются подвижность суставов и типичные локальные изменения. Лабораторные данные обычно малоинформативны, только при обострении могут быть выявлены признаки и маркеры воспаления. Основная роль отводится рентгендиагностике.
Клинические стадии остеоартроза.
- Движения затруднены, сопровождаются сильными болями, «скованностью» после покоя и характерными щелчками (хрустом).
- Изменения объёма движений в суставах практически не определяется, боли незначительные, беспокоят после нагрузки и «на погоду».
- Подвижность пораженных сочленений резко ограничена, местами отсутствует, выражены околосуставные деформации и костные разрастания. Из-за сильных болей выбираются вынужденные и неестественные положения.
Гимнастика при остеоартрозе кистей рук при своей простоте решает множество важнейших задач. Для её проведения не нужны тренажерные залы, спортивная одежда и прочие атрибуты. Выполнять гимнастические упражнения возможно в любой удобный момент, в любом месте, с любым уровнем физической подготовленности.
Читайте также: Адгезивный капсулит плеча: стадии, симптомы и лечение
Лечебные эффекты ЛФК.
- Гимнастика существенно улучшает кровоток и нормализует питание хрящевой ткани;
- Развивает и поддерживает мышечную силу;
- Укрепляет связочный аппарат и улучшает его эластичность;
- Возвращает утраченную подвижность;
- Постоянные занятия гимнастикой восстанавливают и развивают моторику.
Занимаясь ЛФК, следует проявлять особую настойчивость при остеоартрозе кистей рук. В самом начале больные суставы будут с трудом слушаться и точно исполнять упражнения. Здесь всем понадобятся настойчивость, терпение и регулярность. Лечебную гимнастику надо выполнять плавно, безболезненно, одновременно левой и правой руками.
Лечебная физкультура при остеоартрозе
- Отведение и приведение большого пальца. Отводить следует максимально больше, но без боли. Зафиксировать положение наибольшего отведения от 30 секунд до 1 мин. Затем вернуть в приведенное положение и расслабить. Повторить до 10-12 раз с обеих сторон.
- Сжатие кулака. Медленно сложить пальцы в кулак, расположив первыйповерх остальных. Подождать 30-60 секунд, плавно выпрямить и развести их. Вновь сжать кулак, в этот раз большой палец должен быть под другими. Выполнять поочередно, как на рисунке выше, обеими кистями 5-6раз.
- Касание 2, 3, 4 и 5 пальцев с первым. Плавно, поочередно и максимально точно создайте букву «О» левой и правой руками. Фиксируете положение до полуминуты. Повторить гимнастику не менее 4-6 раз за сеанс.
- Изобразить кошачью лапу. Не резко, безболезненно согнуть межфаланговые суставы. Стараться кончиками ногтевых фаланг достать возвышения на ладонях. оставить в этом положении около 30 секунд, после разогнуть и развести (растопырить) пальцы. Сделать упражнение 4-6 раз.
- Сгибание и вращение первого пальца кисти. Ладони повернуть к себе. Большой палец отвести и выполнить им 2-3 вращения. Затем прижимать его к ладонной поверхности, пытаясь достать верхушкой ногтевой фаланги основание последнего пальчика. Гимнастика делается 4-6 раз.
- Постукивания. Положить руки ладошками на стол и умеренно прижимая к поверхности поочередно приподнимать и опускать пальцы мягко постукивая кончиками. Поднимать можно в любой последовательности и сразу несколько. Полезно стараться выстукивать какую-нибудь ритмичную мелодию.
Находясь дома, будет полезным, приступая к лечебной физкультуре после сна или большого перерыва при остеоартрозе кистей рук разогреть их ванночке с теплой водой перед гимнастикой. Это улучшит гибкость и облегчит выполнение упражнений.
Можно расширить возможности лечебной физкультуры, используя различные предметы. Это могут быть мячики, карандаши, резиновые кольца и резинки. Мячик полезно мять и щипать, резинки можно надевать для создания дополнительного сопротивления при занятии гимнастикой, как показано на одном из рисунков.
И в заключение.
Не теряйте время, используйте любую возможность для 10-15 минутных занятий. Гимнастика при остеоартрозе кистей рук должна выполняться 3-4 раза за день. Многие упражнения вы можете делать во время просмотра телепередач, находясь в транспорте, разговаривая по телефону. Упорные, регулярные занятия обязательно сохранят уникальную функцию ваших рук и продлят трудоспособность.
Осложнения
Существует риск инфицирования синовиальной жидкости при обнаруженном остром и асептическогом синовите. В этом случае образовывается очень тяжелый недуг — инфекционный синовит. Во время распространения инфекции и переходе ее на фиброзную мембрану происходит возникновение гнойного артрита, а при дальнейшем ухудшении ситуации образовывается флегмона или еще хуже — периартрит.
Длительное наличие хронического асептического синовита чревато тяжелыми осложнениями, при которых сустав увеличивается по причине накопления излишков жидкости. Если вовремя не начать терапию может развиться гидрартроз, который становится причиной разболтанности сустава, при этом связки ослабляются. Это состояние может спровоцировать вывих или подвывих.
Лечебный комплекс
Он начинается из первоначальной с иммобилизации ноги. На ранних этапах показаны физпроцедуры. При большом объеме экссудата назначается пункция с введением антибактериальных средств, либо их внутримышечное введение.
Острая гнойная форма нуждается в антибактериальном лечении и обездвиживании ноги с последующей пункцией и удалением гнойного содержимого из суставной полости.
Хроническое течение серозного или серозно-фибринозного синовита нуждается в обездвиживании ноги, пункции сустава и физпроцедур. Здесь необходимо выявить и провести терапию основной патологии.
В далеко зашедших вариантах прибегают к хирургической методике — синовэктомии.
Диагностика
Поставить диагноз врачам помогает изучение клинических признаков, диагностические пункции и другие виды исследований. Очень важной задачей становится не только подтверждение заболевания, но и выявление его причины, что очень часто может вызывать трудности.
Дополнительными методами диагностики острого и хронического асептического синовита является такие методы:
Также врач может воспользоваться процедурой, которая называется «биопсия синовиальной оболочки». Не лишним будет использование цитологического исследования. Если есть подозрение на гемофилию, эндокринные и обменные недуги необходимо назначить дополнительные исследования. Если необходимо подтвердить или опревергнуть аллергию – проводят аллергопробы. Исследование пунктата – это один самых лучших методов, который дает наибольшее количество информации.
Также необходимо изучить выпот на содержание белка, высокая концентрация которого свидетельствует о повышенной проницаемости сосудов. При снижении концентрации гиалуроновой кислоты происходит снижение вязкости выпота. Воспалительный процесс в хроническом течении сопровождается повышением активности ферментов, приводящим к очень быстрому разрушению хряща.
Читать также: Пяточная шпора народное лечение
Гной, который успел образоваться в суставе, исследуется бактериологическими и бактериоскопическими методами, что позволяет выяснить возбудителя, который вызвал воспаление, а также необходимые препараты для его полного уничтожения. При наличии гнойного синовита каждый пациент обязан сдать анализ крови, где определяется уровень СОЭ, палочкоядерные нейтрофилы и лейкоцитов. Если врач имеет основания заподозрить сепсис, то важно проверить кровь на стерильность.
Бывают ситуации, когда причина патологии известна и сустав имеет в своей полости немного жидкости, то больной может проходить терапию в амбулаторных условиях. При появлении выпота во время травмирования, больной должен быть доставлен в травматологический пункт.
Синовиты, имеющие вторичную симптоматику, необходимо лечить соответствующих специалистов, к которым относятся:
- гематолог;
- эндокринолог и другие.
Поводом для госпитализации может стать наличие острого асептического синовита, этиология которого неизвестна, а также присутствует большой объем жидкости. Нужно знать, что каждый из видов патологии лечится в разных отделениях больницы (травматический лечиться в травматологии, а гнойный – в хирургии.
Синовит коленного сустава (асептический) лечат следующим образом:
- используют эластические бинты;
- ногу иммобилизуют и кладут на возвышение;
- проводят ультрафиолетовое облучение и электрофорез на основе новокаина.
Если жидкости собралось много, то перед основными мероприятиями важно выполнить пункцию сустава. Недуг, который протекает настойчиво, требует назначения фонофореза с ампульным гидрокортизоном, а также электрофореза с раствором лидазы и KI.
При гнойном синовите в острой форме назначают следующие мероприятия:
- сустав имобилизуется;
- врач проводит прокол и вычищает гной.
При наличии у больного гнойного процесса средней тяжести врач часто принимает решение о проведении довольно длительной процедуры, в ходе которой промывается полость сустава, а в раствор добавляются антибиотики широкого спектра действия. Для каждого больного подбирается индивидуальная схема терапии патологии, при которой учитываются и запущенность патологии, другие изменения в пораженном суставе. В этом случае назначают:
- НПВС;
- препараты группы салицилатов;
- химотрипсин;
- лекарственные препараты ряда глюкокортикоиды;
- антибиотики.
Через четверо суток с момента начала терапии синовита коленного сустава больные начинают лечение озокеритом, парафином, используют разные физиопроцедуры, к которым относят:
Если наблюдается значительная инфильтрация или происходят частые повторы, то необходимо использовать контрикал и трасилол, которые необходимо ввести в сустав. Данную манипуляцию проводит только опытный врач на территории лечебного учреждения.
Хронический синовит, сопровождающийся тяжелыми изменениями в суставной оболочке, и часто рецидивирующая его форма, требуют немедленного оперативного вмешательства, в ходе которого производится иссечение оболочки. Когда операция уже прошла, нужно пройти восстановительное лечение, включающее обездвиживание конечности, проведение физиотерапевтических процедур, использование назначенных лекарственных препаратов.
Если у пациента поставлен диагноз асептический или аллергический синовит, то можно думать о благоприятном для него прогнозе. После прохождения полного и своевременного курса лечения синовита воспаление полностью утихает, суставной выпот уменьшается, а движение конечностями полные и безболезненные. Если заболевание носит гнойную форму, то существует риск образования контрактур, а в очень запущенных и тяжелых случаях возможно появление осложнений, которые могут угрожать жизни пациента.
Асептический синовит колена, который протекает в хронической форме, провоцирует развитие тугоподвижности. После того, как хирурги выполнят синовэктомию, очень редко возможны рецидивы и образование контрактур.
Очень важно при первых проявлениях недуга обращаться в поликлинику или больницу за помощью. Вовремя выявленная патология имеет больше шансов быть вылеченной полностью, а запущенные процессы потребуют больших усилий, времени и средств.
Подготовка
Перед биопсией пациенту необходимо пройти лабораторное исследование крови и мочи на наличие разного рода инфекций и воспалительных процессов. Кроме того, проводится магнитно-резонансная, ультразвуковая, рентгенологическая диагностика.
Врач изучает картину заболевания и выясняет, принимает ли пациент медикаментозные препараты.
Очень важно рассказать врачу о наличии патологий системы кровесвертывания и аллергии на лекарственные препараты. Если процедуру планируется проводить под наркозом, то нельзя кушать и употреблять жидкость часов за 8 до забора биоптата.
Перед проведением артроскопии, как перед любой операцией, проводится стандартное обследование. Пациент осматривается врачом, ему делается общий анализ крови и мочи. Снимается кардиограмма, проводится рентгеноскопия легких. Чтобы избежать осложнений во время обследования и лечения, необходимо поставить в известность врача о наличии всех сопутствующих заболеваний.
Операционное поле готово
Читайте также: Полная характеристика пяточного бурсита: что это за болезнь, как лечить
В день обследования нежелательно курить, принимать пищу. Если выбрана местная анестезия, больному для снятия эмоционального напряжения показаны успокаивающие средства.
Особой подготовки пункция коленных суставов не требует. Иногда, в особо сложных случаях, времени на подготовку просто нет. При назначении плановой мини-операции пациенты проходят минимум необходимых обследований – общую клинику урины и крови, анализ на свертываемость крови, УЗИ или КТ, рентген обследование суставов.
В процессе физикальной диагностики врач уточняет главные моменты анамнеза пациента: наличие перенесенных оперативных вмешательств и особые моменты клинического течения заболевания, какие препараты принимаются в настоящее время, наличие резистентности организма на препараты анестетиков. При плановых операциях, пациенту рекомендовано прекратить прием антикоагулянтов и препаратов, разжижающих кровь.
Бубновский: Устал повторять! Если ноют колени и тазобедренный сустав, срочно уберите из пищи…
Сколько раз повторять! Если начали болеть колени, локти, плечи или бедра, в организме острая нехватка…
Если пункция коленного сустава не терпит отлагательств, и для отмены препаратов нет времени, врачом принимаются меры для предупреждения возможных кровотечений.
Перед плановой операцией по восстановлению суставных элементов, пораженных инфекцией, пациенту назначается антибитикотерапия, а пациентам с наличием ревматологических патологий – препараты глюкокортикостероидов (гормональные средства для регуляции эндогенных (природных) процессов в организме), способствующих снижению отечности суставных тканей.
Пациент получает необходимые рекомендации. После пункции коленного сустава возможно проявление болевой симптоматики, а так как больной не остается в стационаре, а через час может вернуться домой, необходимо позаботиться об удобной, не стесняющей одежде. Не рекомендуется после операции самостоятельно управлять автомобилем.
Механизм развития заболевания
Синовиальная оболочка состоит из соединительной ткани и выстлана эндотелием. К основным функциям оболочки относятся:
- синтез синовиальной жидкости (синовии);
- поддержка обмена веществ в суставной полости;
- питание суставного хряща;
- дополнительная амортизация при нагрузках на суставы.
При воздействии определенных факторов развивается воспаление синовиальной оболочки, увеличивается количество синовии, изменяется ее состав. Выпот накапливается в полости сустава, что влияет на его функции, человек отмечает симптомы воспаления: боль, отек и другие.
Функции образования
Главная задача синовиальной оболочки заключается в обеспечении трофики тканей колена. Кроме этого, специальные ворсинки, которые находятся на ее внутренней поверхности, вырабатывают жидкость. Эта субстанция служит смазкой сустава и предотвращает трение костей. Она также выполняет амортизационные функции при повышенной нагрузке на сочленение. Благодаря обильному кровоснабжению суставной сумки, она еще выполняет и защитную функцию, ведь с током крови в нее попадают иммунные клетки организма, которые противостоят вредным бактериям.
Читать также: Коленный сустав болезни
Синовиальная оболочка коленного сустава является наиболее развитой.
Причины синовита
Причины возникновения заболевания делятся на две группы:
- Инфекционные – их вызывают патогенные микроорганизмы, проникающие в синовиальную оболочку в результате травм с нарушением целостности кожных покровов, или же через кровь и лимфу из очагов инфекции внутри организма.
- Неинфекционные (асептические) – к этой группе относятся синовиты, вызванные травмами, эндокринными нарушениями, аллергическими заболеваниями.
Нередко синовит возникает на фоне бурсита – воспаления синовиальной сумки.
Что такое синовиальная оболочка
Чтобы понять, зачем нужна эта процедура, следует разобраться в природе синовиальной оболочки. Она выстилает всю поверхность внутри колена за исключением хряща. По структуре в нормальном состоянии ее поверхность гладкая и имеет много мелких ворсинок. В этой структуре есть нервные окончания, кровеносные и лимфатические сосуды. Оболочка вырабатывает жидкость, которая является смазкой для поверхностей в колене, локте и т.д.
Различают два типа синовита (заболевания синовиальной оболочки): инфекционные и асептические.
Классификация синовитов
Синовиты классифицируют по:
- Форме течения заболевания: Острый синовит – клинические проявления ярко выражены.
- Хронический синовит – развивается на протяжении длительного периода. К этой форме заболевания относятся: Ворсинчатый синовит (виллезный) – синовиальные ворсинки, отвечающие за расширение полезной поверхности при синтезе синовиальной жидкости, увеличиваются и сильно выдаются в суставную полость.
- Кристаллический синовит – в полости сустава образуются кристаллические отложения, причина которых – подагра.
- Гиперпластический синовит – характеризуется утолщением и перерождением синовиальной оболочки.
Причине возникновения:
Неспецифический – вызван неспецифическими возбудителями: стрептококками, стафилококками и другими гноеродными бактериями.Асептический (неинфекционный) синовит – воспалительный процесс развивается без присутствия патогенных микроорганизмов. Его могут вызывать: механические травмы (ушибы, переломы, разрывы связок), эндокринные, обменные, аутоиммунные и нейрогенные заболевания. Иногда синовит может развиваться без видимых причин в результате недостаточности связочного аппарата.Аллергический синовит – возникает после контакта пациента с каким-либо аллергеном.Реактивный синовит – развивается через несколько недель после перенесенной инфекции желудочно-кишечного тракта или мочеполовой системы.По характеру воспалительной жидкости:
Серозно-фибринозный – жидкость с примесью фибриногена, что говорит о повышенной проницаемости сосудов.Геморрагический – экссудат окрашен в розовый цвет из-за примеси крови.Гнойный – жидкость мутная, вязкая, с зеленоватым оттенком; в ее состав входят нити фибрина, гнойные тельца (распадающиеся лейкоциты), гноеродные бактерии и продукты их жизнедеятельности.
Читать также: Спондилоартроз позвоночника
Методы исследования материала
Сам прокол занимает около 2-3 минут времени, а вся процедура вместе с подготовительным этапом – около 15-20 минут.
Проводится прокол в стерильных условиях при помощи шприца на 10-20 мл с иглой около 6 см длиной и 1-2 мм диаметром. Иглы, толщиной 1 мм используют для введения лекарств, а с толщиной 2 мм – для откачивания содержимого сустава. Это объясняется тем, что более тонкая игла снижает травматизацию, однако через нее не всегда могут пройти все частицы синовиальной жидкости.
Выполнять пункцию коленного сустава должен только квалифицированный специалист. Так как любое неверное движение чревато серьезными последствиями. Игла должна входить в синовиальную сумку не более чем на 1-2 см, чтобы не навредить суставному хрящу. Специалист должен отлично знать особенности строения сустава, чтобы сделать прокол максимально точно, не задев ничего лишнего и не попав в кость.
Пациента укладывают на ровную поверхность. Ноги его должны быть прямыми и полностью расслабленными. Иногда под колено подкладывают маленький валик, для предупреждения напряжения мышц.
Область коленного сустава тщательно обрабатывают антисептиками, а затем выполняют местную анестезию. Наиболее часто в этих целях проводят обкалывание лидокаином.
Прокол может выполняться спереди или сзади наколенника. После обезболивания области вмешательства, надколенник смещается и под него аккуратно и медленно вводится игла.
Далее из сустава удаляют всю жидкость и фиксируют ее количество. Затем жидкость исследуют в лаборатории.
При необходимости, после удаления синовиальной жидкости, полость сустава обрабатывают антисептическими растворами, вводят туда лекарственные вещества или проводят иные необходимые манипуляции.
Артроскопия совершила переворот в методике диагностики и терапии области колена. Рентгенография не давала полной картины негативных процессов, протекающих внутри коленного сустава. Врачам было сложно разобраться, насколько сильны дегенеративно-дистрофические изменения, как поражены ткани при воспалительном процессе.
Артроскопия позволила заглянуть внутрь поражённого сустава, изучить мельчайшие детали проблемной области, визуализировать нарушения в хрящах, мениске, синовиальной оболочке, суставной капсуле, внутрисуставных связках.
Особенности метода:
- малоинвазивная хирургическая методика применяется для исследования в реальном времени проблемного сустава;
- через минимальный надрез кожных покровов в полость поражённого сустава вводится специальный прибор – артроскоп. Для изучения области колена диаметр аппарата не превышает 5 мм;
- полая трубка имеет систему оптических линз и волокон. Благодаря наличию видеокамеры доктор хорошо видит изнутри все ткани, нуждающиеся в обследовании;
- врач изучает внутренние отделы колена, проводит биопсию (по необходимости);
- без удаления прибора врач по показаниям совершает медицинские манипуляции;
- артроскопическая хирургия – перспективная область лечения многих заболеваний коленного сустава. Операция с применением артроскопа обеспечивает точность лечения, малую травматичность, предотвращает негативное воздействие на окружающие ткани, снижает риск инфицирования.
Полученный биоматериал или биоптат подвергается дальнейшему исследованию, которое проходит с использование микроскопических технологий. Обычно биологические ткани отправляют на цитологическую или гистологическую диагностику.
Гистологическое
Отправка биоптата на гистологию предполагает проведение микроскопического исследования срезов ткани, которые помещают в специализированный раствор, затем в парафин, после чего проводят окрашивания и срезы.
Окрашивание необходимо, чтобы клетки и их участки лучше различались при микроскопическом изучении, на основании которого врач и составляет заключение. Результаты пациент получает через 4-14 суток.
Иногда гистологическое исследование необходимо провести в срочном порядке. Тогда биоматериал забирают еще при операции, биоптат замораживается, а потом делают срезы и окрашивают по аналогичной схеме. Длительность такого анализа составляет не более 40 минут.
У врачей довольно-таки небольшой период времени для определения типа опухоли, принятия решения об объемах и методах хирургического лечения. Поэтому в таких ситуациях и практикуется срочная гистология.
Цитологическое
Если гистология опиралась на изучение тканевых срезов, то цитология предполагает детальное изучение клеточных структур. Подобная методика применяется, если нет возможности получить кусочек ткани.
Подобная диагностика проводится преимущественно с целью определения характера конкретного образования – доброкачественны, злокачественный, воспалительный, реактивный, предраковый и пр.
Полученным биоптатом делают мазок на стекло, а затем проводят микроскопическое изучение.
Хоть цитологическая диагностика и считается более простой и быстрой, гистология все равно является более достоверной и точной.
Симптомы заболевания
Синовит чаще всего поражает коленный сустав, следующие по распространенности – синовиты локтевого, лучезапястного и голеностопного суставов. Симптоматика зависит от причины заболевания и характера протекания воспалительного процесса.
При неинфекционном остром синовите пациенты жалуются на:
- ощущение распирания в суставе, кажущееся увеличение его объема;
- нерезко выраженные боли;
- плохое общее самочувствие;
- небольшое повышение местной температуры, иногда повышается общая температура тела;
- ограничение движений;
- болезненность при пальпации сустава.
При остром гнойном синовите возникают такие симптомы:
- ярко выраженный болевой синдром;
- резкая общая слабость;
- повышение температуры тела;
- выраженный отек сустава;
- покраснение кожных покровов над областью воспаления;
- устойчивое ограничение движений пораженного сустава;
- увеличение близлежащих лимфоузлов.
Хронические синовиты часто бывают смешанными и сочетают в себе различные формы. Клиническая симптоматика скудная, особенно на первых этапах развития болезни. Пациенты отмечают:
- незначительные ноющие боли в суставе;
- быструю утомляемость сустава при выполнении повторяющихся движений;
- легкое ограничение движений.
Признаки острого и хронического синовита
Пациент, страдающий острым асептическим синовитом, жалуется на умеренные или слабые боли и дискомфорт в плечевом суставе. Пораженная область незначительно отечна, сустав увеличен в объеме, контуры сглажены. Иногда наблюдается нерезко выраженная местная гиперемия и гипертермия. Движения незначительно ограничены. При пальпации определяется слабая болезненность, при скоплении большого количества жидкости выявляется флюктуация. В случае хронического асептического синовита боль и отек менее выражены, при длительном течении преобладают симптомы, обусловленные вторичными дегенеративными изменениями в суставе.
Острый гнойный синовит начинается внезапно, развивается в течение нескольких часов или дней и сопровождается резкой болью, усиливающейся при малейших движениях. Сустав отечен, плечо округлое, костные выступы сглажены, кожа над пораженной областью горячая, гиперемированная. Пальпация резко болезненна. Есть признаки общей интоксикации: повышение температуры тела, разбитость, слабость, тошнота, озноб и головная боль. В крови выявляются воспалительные изменения.
Для синовита свойственно поражение одного сустава, очень редко патология имеет множественный характер.
• ограничение движения в суставе и боль при нагрузке;• отечность и изменение очертания сустава;• недомогание, общая слабость;• гипертермия кожи в районе поражения, горячая на ощупь.
Все признаки заболевания могут быть более или менее выражены в зависимости от формы патологии и индивидуальных особенностей пациента. Инфекционные синовиты проявляются быстрым нарастанием симптомов, с гипертермией более 38°, формированием болевого синдрома и чувства давления в суставе. Всего за несколько часов развиваются проявления интоксикации (беспокойность, головная боль, бледность) и сустав отекает.
При неинфекционном синовите симптомы нарастают медленно, в первую очередь возникает дискомфорт в суставе и ноющая боль при нагрузке. Через несколько дней или недель боль нарастает, появляется отечность, а сустав деформируется. Иногда признаки недуга самостоятельно исчезают, обычно при отсутствии нагрузок, возможно самостоятельное выздоровление.
Первичный выпот
- Первичный ревматоидный выпот имеет симметричный характер: отекают два одноименных сустава (межфаланговых, коленных, локтевых, плечевых).
- Предшествует заболеванию обычно поражение мелких межфаланговых суставов кистей и стоп, так как ревматоидный артрит редко начинается с крупных суставных сочленений.
- Выпот в сустав сопровождается ноющей болью и повышением температуры, что неудивительно, так как он связан с обострением основного заболевания.
- Боль обостряется ночами и в состоянии покоя, а когда больной начинает двигаться, она постепенно уменьшается. Объясняется это ускорением циркуляции синовиальной жидкости при движении, притормаживающей воспалительные процессы в суставной оболочке.
- Возможны и внесуставные симптомы, так как РА поражает не только периартикулярные, но и соединительные ткани других жизненных систем: сердечные оболочки, кровеносные сосуды, слизистые оболочки глаз и мочевыводящих путей.
- В начальной стадии РА цвет суставной жидкости прозрачный, а состав серозный; в поздней стадии в синовии различаются белковые включения, состав — серозно-фибринозный.
- При анализе жидкостного компонента хронического суставного выпота в нем фиксируется большое количество фибрина — результат дистрофического процесса в синовиальной оболочке.
- Колено округляется и становится гладким: обычно патология односторонняя, и асимметрия сразу бросается в глаза.
- Возможно покраснение и потепление кожной поверхности.
- При нарастании отека появляются симптомы скованности.
- Во время ходьбы и надавливании на чашечку ощущается боль.
- При остром течении возможны температура и плохое общее самочувствие.
- Изредка увеличиваются паховые лимфоузлы.
Хронический синовит трудно поддается лечению и приводит к печальным последствиям:
- Дальнейшему снижению двигательных функций (постепенно и вовсе становится невозможно согнуть колено).
- Изменению состава синовиальной жидкости.
- Нарушению кровотока и обменных процессов.
- Симптомам нервно-мышечной атрофии.
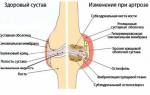
- Обедненная жидкость неспособна защитить поверхности сустава от трения, и в них начинают происходить деформирующие изменения, обычно в форме остеоартрита.
Синовит может быть как острым, так и иногда получает рецидивирующее течение и хронический характер.
Воспаление проявляется в течение пары часов или иногда дней. Первым признаком является формирование сглаженности контуров сустава (дефигурация), увеличение его в объеме (отек). Причина этого явления – накопление жидкости в полости сочленения, чем ее количество больше, тем четче виден отек. Чаще всего сустав не сильно увеличивается в размере (умеренно выраженный синовит).
Еще одним признаком синовита является нарушение функций сочленения, говоря иначе, ограничение движений в коленном суставе. Чаще всего это наблюдается из-за болевого синдрома или отека.
Умеренный синовит в колене может проходить совершенно безболезненно. Либо боль воспринимается как неприятные ощущения в коленном суставе тупого характера средней или низкой интенсивности.
Кожа во время острого синовита левого или правого коленного сустава не меняется, цвет остается нормальным, повышения температуры тела не наблюдается.
Протекание гнойного острого синовита немного отличается:
- лихорадка и иные симптомы общего недомогания (отсутствие аппетита, слабость, головная боль, боль в мышцах);
- над больным коленом увеличивается температура;
- сильная боль распирающего или пульсирующего характера;
- кожа над сочленением может иметь синюшный оттенок, становится натянутой и блестящей, краснеет;
- выраженный отек сустава, движения являются довольно болезненными.
Как правило, синовит поражает лишь одно сочленение, в редких случаях наблюдается воспаление правого и левого коленного сустава.
Данные формы воспаления встречаются очень редко, причем они имеют характер минимального синовита. Люди в начале заболевания жалуются на быструю утомляемость при ходьбе, общую слабость, периодическую ноющую боль, незначительно ограничение движений в колене.
В то же время в суставной полости накапливается выпот и образуется хроническая водянка сустава или гидрартроз. Если это состояние проходит очень долго, то это может привести к дополнительным патологическим изменениям в суставе, к примеру, развивается неустойчивость, связки растягиваются, вывихи и подвывихи сочленения.
В результате постоянного нахождения в полости сустава воспалительной жидкости наступают вторичные гипертрофические и склеротические процессы непосредственно в синовиальной оболочке. Она утрачивает способность к впитыванию секрета, что значительно усугубляет течение заболевания. В итоге могут появиться особые формы патологии, к примеру, ворсинчатый синовит, которые потребуют хирургического вмешательства.
Последствия
Последствия выраженного или умеренного синовита будут зависеть от своевременности диагностирования, от причины воспаления синовиальной оболочки, выполнений больным врачебных рекомендаций и адекватности назначенного лечения.
Различные виды патологии имеют разные последствия. Чаще всего аллергические и серозные формы воспаления завершаются успешно и не имеют для функции сочленения никаких отрицательных последствий. Но вот гнойные формы угрожают не только коленному суставу, но и человеческой жизни, поскольку могут осложняться развитием шокового состояния и сепсиса.
Предлагаем ознакомиться: Остеоартроз плечевого сустава лечение народными средствами
Если болезнь получила хроническую форму, то она может вызвать хроническую нестабильность сустава, его вывихи и подвывихи, появление вторичного артроза.
Потому к синовиту нужно относиться очень серьезно, даже в случаях, если заболевание не сопровождается выраженным отеком и болью в колене. Это сможет помочь в дальнейшем избежать тяжелых последствий.
Диагностика
Подтвердить диагноз синовита довольно просто, гораздо трудней выявить его причину. Диагностика включает в себя:
- Обследование врачом, включающее выполнение некоторых функциональных тестов, пальпацию и осмотр.
- В тяжелых ситуациях прибегают к биопсии синовиальной оболочки и пункции колена.
- Полный сбор анамнестических данных, дающие возможность выявить факторы риска и заподозрить некоторые болезни.
- Способы медицинской визуализации (КТ, рентгенография, артроскопия, МРТ, УЗИ).
- Лабораторные способы. Проводят иммунологические, биохимические, общие и иные анализы синовиальной жидкости, мочи, крови.
Определение точного диагноза может требовать консультации таких врачей, как ревматолог, травматолог-ортопед, инфекционист, аллерголог-иммунолог, эндокринолог, гематолог.
Весь этот комплекс симптомов не является строго специфичным, т. к. он характеризует не только синовит, но и другие заболевания опорно-двигательного аппарата. Учитывая, что многие из них могут осложняться воспалением внутрисуставной мембраны (например гемартроз, ушиб колена, разрыв связок и менисков и пр.), очень важно уметь вовремя правильно оценить появляющиеся симптомы. Преобладание тех или иных проявлений зависит от конкретного вида синовита.
Клинические симптомы синовита проявляют себя обычно через сутки или двое после травмы коленного сустава. За это время в тканях накапливается достаточное количество жидкости, которая деформирует коленный сустав. Объем активных движений в коленном суставе уменьшается, человек испытывает сильную боль при попытке согнуть или разогнуть колено.
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Диагностика синовита
Для точной постановки диагноза проводят:
- Изучение жалоб пациента: характер болевого синдрома, частота боли и ее локализация, наличие скованности суставов.
- Сбор анамнеза: опрос пациента по поводу перенесенных инфекционных заболеваний, травм, физических нагрузок, условий профессиональной деятельности и хронических заболеваний.
- Объективное обследование пациента: Осмотр сустава на предмет отечности, увеличения в размерах.
- Пальпация сустава: при синовите ощущается флюктуация – колебание жидкости внутри сустава при надавливании. Также наблюдается повышение местной температуры, иногда обнаруживается увеличение лимфоузлов.
- Прослушивание сустава фонендоскопом: при синовите не должно быть шумов и похрустываний при движении сустава.
Лабораторные исследования:
Микроскопический, бактериологический анализ экссудата.Инструментальные методы:
Ультразвуковое исследование.Магнитно-резонансная томография.Артроскопия.
Как распознать?
К сожалению, диагностировать липоартрит затруднительно, поэтому изначально врач обращает внимание на жалобы пациента, такие как боль, хромота, припухлость в области наколенника, невозможность полностью разогнуть ногу в колене.
Далее, для более точной диагностики заболевания, специалист назначает ряд обследований, это могут быть:
- МРТ – самое распространенное и эффективное обследование;
- КТ – компьютерная томограмма;
- Артроскопия – вскрытие сустава;
- Артропневмография – рентгеновское исследование, проводимое с помощью наполнения полости сустава кислородом;
Лечение синовитов
Методы официальной медицины
Если точно установлена причина заболевания и в суставе обнаружено небольшое количество жидкости, лечение проводят амбулаторно. Синовиты с большим количеством экссудата, при остром течении заболевания и при невыясненной его причине требуют лечения в стационаре. Травматический синовит лечится в травматологическом отделении, гнойный – в хирургическом, остальные виды – в отделениях, соответствующих профилю основного заболевания. При этом назначают:
- Нестероидные противовоспалительные средства: ибупрофен, диклофенак, индометацин, пироксикам, кетопрофен.
- Кортикостероиды: гидрокортизон, бетаметазон.
- Антибактериальные препараты.
- Ингибиторы фибринолиза: Контрикал, Гордокс.
- Противовоспалительные гели: Диклак, Долобене, Фастум.
- После стихания острых процессов проводят физиопроцедуры: электрофорез, УВЧ, магнитотерапию.
Во время лечения обязательна иммобилизация (создание покоя) сустава.
При легком течении гнойного синовита гной удаляют при помощи пункции; процесс средней тяжести требует длительного многократного промывания суставной полости растворами антибиотиков. При тяжелом гнойном синовите полость вскрывают и проводят ее дренирование.
Хирургическое вмешательство требуется при частых рецидивах заболевания и при хроническом синовите с необратимыми изменениями в синовиальной оболочке: проводится ее полное или частичное иссечение.
Методы народной медицины
Народная медицина предлагает рецепты, которые используются как дополнение к официальной терапии:
- Настойка из корня окопника. Высушенные измельченные корни заливают водкой в соотношении 1:4, настаивают в темном помещении две недели. Принимают по 30 капель три раза в день.
- Мазь из окопника. Высушенные корни измельчают в кофемолке до состояния мелкого порошка, смешивают со свиным жиром в соотношении 1:1. Массу оставляют на сутки в темном прохладном месте, после этого наносят на область воспаления.
- Лавровое масло. Столовую ложку измельченных лавровых листьев заливают 100 мл подсолнечного масла, настаивают в темном месте 7 дней. После масло процеживают через марлю и натирают больной сустав перед сном.
Прогноз
Прогноз обычно бывает благоприятным при аллергическом и асептическом синовите. Если терапия проведена адекватно, ликвидируются все воспалительные явления практически полностью, исчезает в суставе выпот, и двигаться пациент теперь может в любом объёме. Если же форма заболевания гнойная, часто развиваются осложнения, формируются контрактуры. Здесь может быть опасность даже жизни пациента. Хронические асептические синовиты часто сопровождаются тугоподвижностью, а в целом ряде случаев происходят рецидивы, развиваются контрактуры после синовэктомии. Нужно заметить, что синовит почти всегда сопутствует каким-либо хроническим заболеваниям в суставах, а потому рецидивы возможны.
Для уменьшения воспалительного процесса, возникающего в синовиальной оболочке, проводится курс противовоспалительных инъекций, а также введение в повреждённый сустав глюкокортикостероидов, если отсутствуют врождённые патологии сустава (иногда и при патологических изменениях проводится диагностическая артроскопия и соответствующее лечение). Так снимается боль, а сустав постепенно начинает работать лучше. Главное — устранение основной причины синовита, и если затем удалить поражённую часть синовиальной оболочки, это обязательно приведёт к результату положительному. Прогноз неплох и для последствий оперативного вмешательства.
Профилактика синовитов
Профилактика заболевания заключается в выполнении простых правил:
- Нужно своевременно лечить травмы и ушибы, обрабатывать повреждения кожи.
- Во время спортивных тренировок и физической работы необходимо следить за нагрузками, фиксировать суставы защитными повязками.
- При возникновении болей и припухлостей в суставах следует сразу же обращаться к врачу.
- Если есть хронические заболевания, необходим постоянный контроль состояния здоровья.