Содержание
- Почему происходит формирование воронкообразной грудной клетки?
- Причины патологии
- Классификация деформаций грудной клетки
- Симптомы
- Основные клинические проявления
- Какие признаки впалой груди можно найти у детей
- Осложнения воронкообразной деформации грудной клетки
- Лечение впалой груди оперативными методами
- Подходы к диагностике
- Необходимые медицинские мероприятия
- Лечение
- Результаты операции
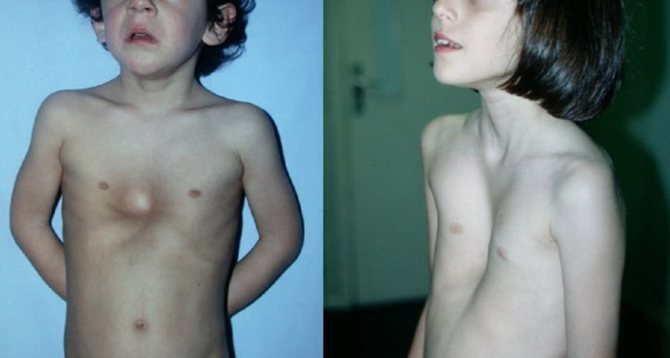
Грудь «сапожника», или вогнутая грудь — часто встречающаяся аномалия развития грудного отдела скелета. В большинстве случаев она врожденная. Поэтому с самого рождения рекомендуется тщательно следить за здоровьем младенца. В случае первых признаков патологии необходимо незамедлительно обращаться за помощью к врачу-ортопеду.
Чем старше становится ребенок, тем быстрее прогрессирует аномальное развитие грудной клетки. Патологический процесс влияет на работу прилегающих органов. Как следствие, нарушается нормальное кровообращение, расположение и ритм сердца, дыхательные функции, что может негативно отразиться на самочувствии.
Почему происходит формирование воронкообразной грудной клетки?
Времена, когда детей принуждали к труду, прошли, однако «грудь сапожника» продолжает встречаться. Значит, причина кроется в чём-то другом.
Читайте также: 6 эффективных народных средств для лечения ревматоидного артрита
Основные причины
Точной причины формирования воронкообразного дефекта не знает никто. Предполагается, что болезнь носит семейный характер в 40% случаев. Иногда такая аномалия возникает в семье спонтанно, то есть не наблюдалась ни у кого из ближайших родственников ранее.
В основе возникновения деформации рёбер и грудины лежит мутация генов, которые отвечают за выработку коллагена и белков соединительной ткани. Эти компоненты входят в состав хрящевой части рёбер и грудины. В результате происходит изменение их структуры, которое способствует деформации.
В большинстве случаев воронкообразная грудная клетка не является единственным пороком развития. При обнаружении данной деформации важно обследовать ребёнка на наличие пороков развития внутренних органов. Нередко она сочетается с пороками сердца: аневризмой аорты и пролапсом (провисанием) митрального клапана сердца.
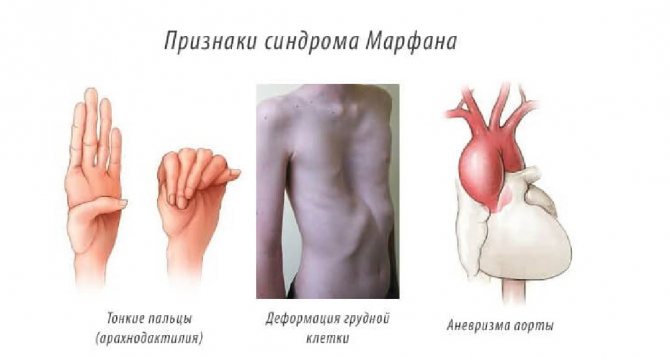
Воронкообразная деформация грудной клетки может быть одним из многочисленных признаков генетических болезней: синдромов Марфана, Элерса–Данлоса, Нунан, Тернера, несовершенного остеогенеза.
При синдроме Марфана помимо деформации грудной клетки имеются аномалии развития других костей. Обязательно выявляется патология органов зрения, аневризма (расширение аорты).
Синдром Элерса–Данлоса включает в себя особенность строения кожи, при которой последняя имеет склонность к перерастяжению, истончению, хрупкости. Суставы гиперподвижны, «разболтаны». Практически у всех детей формируется искривление позвоночника – сколиоз.
Дети с синдромом Нунан страдают низкорослостью. По боковым поверхностям шеи формируются так называемые «крыловидные складки» кожи. Определяются деформации грудной клетки и позвоночника. Часто малыши имеют умственную отсталость. Проявления синдрома Тернера похожи на проявления синдрома Нунан. Отличие в том, что синдром Тернера выявляется только у девочек, а умственная отсталость для него не характерна.
Воронкообразная грудная клетка часто является проявлением дисплазии соединительной ткани. Все вышеперечисленные заболевания являются наследственными и составляют дифференцированную форму дисплазии. Существует также недифференцированная её форма, когда клинические симптомы не соответствуют ни одному заболеванию, например, у ребёнка имеется деформация грудной клетки и гиперподвижность суставов.
Помимо наследственности, воронкообразная грудная клетка может сформироваться после травм, ожогов, операций. В таких случаях она будет считаться приобретённой.
Грудная клетка представляет собой каркас, «домик» для лёгких, сердца, пищевода, который состоит из костей, мышц, кожи. Любая травма данных структур может нарушать нормальное строение грудной клетки, препятствовать её росту и способствовать формированию деформации.
Дефицит витамина Д3, кальция пагубно сказываются на развитии костей. Они становятся мягкими и податливыми, что тоже способствует формированию деформации.
Изнутри, к нижней части грудной клетки, крепится диафрагма. Она представляет мышцу, которая разделяет грудную и брюшную полость, участвует в акте дыхания. Диафрагма иннервируется нервными корешками, проходящими между 3-м и четвёртым шейными позвонками. Есть мнение, что при родовой травме возможно повреждение данных позвонков и корешков. В результате диафрагма теряет свой тонус, становится дряблой. Некоторые специалисты также относят такую особенность к причинам появления деформации.
Механизм формирования
При воронкообразном дефекте происходит вдавление рёбер и грудины внутрь грудной полости, которое представляет собой ямку в центральной части грудной клетки. Рёбра и грудина при этом деформированы.
Передняя часть рёбер, которая крепится к грудине, у малышей представлена хрящевой тканью. Да и грудина у малышей состоит из неё же. В ребре несколько зон роста, за счёт которых оно увеличивается в размерах.
Читайте также: Настойка маклюры (адамова яблока) – полезные свойства, применение
Хрящевая ткань с дефектным строением более податлива, поэтому и происходит как бы втяжение внутрь грудной клетки, с формированием воронки. Способствует её формированию также мышечная слабость, когда мышцы не способны удержать грудную клетку в правильном положении. Различные рубцовые дефекты мешают нормальному росту грудной клетки, способствуя деформациям.
Причины патологии
Нарушение такого типа чаще всего бывает врожденным. Ученые сходятся на четырех вариантах развития заболевания, основанных на нарушениях развития эмбриона. Перечислим причины воронкообразной формы груди у грудничка:
- Дефектное формирование хрящевой и костной ткани (ребер, грудины) у эмбриона. В местах роста костей возникают нарушения. Затем наблюдается отставание в развитии костей скелета.
- Аномалия развития диафрагмы, в особенности в участках, где прикрепляются ребра. В результате реберный каркас принимает неправильную форму: мышечный слой грудной клетки затягивает в воронку. Этот процесс впоследствии нарушает физиологически верное строение туловища.
- Неправильное положение плода в период беременности, из-за которого возникает давление на грудную клетку. Причиной обычно служит маловодье.
- Заражения, вредные вещества или абсцессы в утробе матери, из-за которых происходят деструктивные нарушения в скелете плода.
Классификация деформаций грудной клетки
Следует начать с того, что деформация грудной клетки может быть воронкообразной и килевидной.
- Воронкообразная грудная клетка, как сказано выше, формируется за счёт западения рёбер и грудины внутрь грудной клетки, внешне напоминая воронку.
- Килевидная деформация грудной клетки отличается тем, что грудина, наоборот, выпирает вперёд, а рёбра крепятся к ней вертикально. Внешне деформация напоминает выступ – киль.
Как уже говорилось, все деформации бывают врождёнными, то есть ребёнок уже рождается с изменённой грудной клеткой и приобретёнными в результате травм, недостатка витаминов и других факторов.
Воронкообразная деформация делится на симметричную и асимметричную. При симметричной деформации воронка имеет более или менее ровные очертания, правая и левая половины грудной клетки одинаковы. Ассиметричная деформация подразумевает смещение воронки больше в правую или левую сторону.
По глубине воронки деформация делится на 3 степени. При первой степени глубина воронки не более 2-х см. Она не влияет на работу внутренних органов. 2-я степень подразумевает глубину воронки 2-4 см. Начинается смещение внутренних органов. Опасность представляет деформация с глубиной воронки более 4-х см, т.к. она затрудняет нормальную работу сердца и лёгких.
Симптомы
Клиническая картина заболевания зависит от возраста больного.
Симптомы описываемого заболевания, которые проявляются у грудных детей, следующие:
- незначительное вдавление грудины;
- так называемое парадоксальное дыхание – при этом ребра и грудина западают во время вдоха, создается впечатление, что грудная клетка суживается, хотя при вдохе она должна расправляться.
У пациентов младшего детского возраста (чаще всего дошкольного) развиваются следующие признаки описываемой патологии:
- вдавление грудины становится более выраженным;
- под краями реберных дуг формируется характерная борозда;
- такие дети чаще болеют простудными заболеваниями, чем их сверстники.
У школьников с воронкообразной грудной клеткой наблюдаются следующие патологические проявления:
- возникает стойкое нарушение осанки – такой ребенок постоянно горбится;
- искривление ребер и грудины становится постоянным;
- грудная клетка уплощена;
- надплечья опущены;
- края реберных дуг подняты;
- живот выпячен вперед;
- парадоксальное дыхание по мере взросления ребенка становится менее выраженным и на каком-то этапе прогрессирования патологии исчезает.
Симптомы описываемого заболевания, которые проявляются у подростков и взрослых, следующие:
-
грудной кифоз – искривление позвоночника в заднем направлении;
- сколиоз – искривление позвоночного столба вправо или влево относительно своей оси;
- повышенная утомляемость при обычных нагрузках;
- снижение трудоспособности – физической и интеллектуальной;
- регулярная потливость;
- ухудшение аппетита, нередко – его полное отсутствие;
- стойкая бледность кожных покровов и видимых слизистых оболочек;
- снижение массы тела в сравнении с возрастной нормой – такие пациенты кажутся недоразвитыми, ослабленными, взрослые по конституции (телосложению) могут напоминать подростков;
- плохая переносимость физических нагрузок;
- системные нарушения работы сердца и легких. Особенно часто при развитии воронкообразной грудной клетки диагностируются бронхиты (воспаление слизистой оболочки, выстилающей изнутри стенку бронхов) и пневмонии (воспалительное поражение легочной ткани). Боли в сердце также являются частым симптомом описываемого заболевания.
Основные клинические проявления
Воронкообразная деформация грудной клетки – одно из немногих заболеваний, которое могут определить у ребёнка сами родители. Обычно она хорошо заметна и распознаётся рано. Как правило, это единственный симптом у детей до 8-12 лет.
Читайте также: Остеоартроз кистей рук: все виды лечебных мероприятий
Грудная клетка у младенцев и детей младшего возраста обладает хорошей подвижностью и эластичностью, поэтому деформация у таких детей может оставаться только косметическим дефектом и никак не влияет на качество жизни.
При тяжёлых изменениях со значительным западением грудины и рёбер, ассиметричных деформациях страдает функция внутренних органов. Сдавливаются сердце и лёгкие.
Появляются следующие симптомы.
- Плохая переносимость физических нагрузок и повышенная утомляемость из-за нехватки кислорода и сдавления сердца.
- Частые простудные заболевания с явлениями бронхитов из-за сдавления лёгких, нарушения дыхания, застоя в них мокроты.
- Одышка, кашель.
- Боли в грудной клетке.
Ближе к подростковому возрасту грудная клетка теряет былую подвижность, поэтому деформация, долгое время находящаяся в стабильном состоянии, начинает прогрессировать. Кроме того начинается бурный рост всех систем организма ребёнка. Поэтому кроме усиления косметического дефекта, могут появиться все вышеперечисленные симптомы.
Какие признаки впалой груди можно найти у детей
Воронкообразная грудная клетка у ребенка в период новорожденности определяется в виде углубления небольшого размера. Но большее внимание обращает на себя так называемый парадокс вдоха, когда на моменте максимального вдоха, которым у детей сопровождается крик и плач, происходит усиление западения ребер и грудины. Кроме этого, внимательным родителям новорожденных малышей следует поискать следующие симптомы:
- стридорозное дыхание. На него указывает втягивание ямки над грудиной, участков надчревья и межреберных пространств, которое вызывается затрудненным вдохом со свистом. Такой тип дыхания вызван нарастающим отрицательным давлением в полости груди;
- повышенная заболеваемость острыми респираторными болезнями, пневмониями и бронхитами в первые шесть месяцев после рождения;
- из-за смещения пищевода, у детей чаще обычного может быть срыгивания и отрыжка;
- характерное выпячивание мышц живота, которое иногда принимают за признак рахита.
К 4 годам признаков деформации становится больше. Это связано с интенсивным ростом детского организма. Кроме искривленного позвоночника, грудины и ребер, носящих фиксированный характер, становятся заметными следующие особенности:
- хрупкое телосложение детей, дефицит роста и массы тела, слаборазвитые мышцы;
- нарушение осанки, сопровождающееся помимо грудного кифоза опущением надплечий;
- воронка становится более заметной на фоне уплощенной грудной клетки;
- к привычным частым заболеваниям дыхательного тракта присоединяются дискинезии желчевыводящих путей, кариес, миопия и плоскостопие.
В младшем школьном возрасте (7-9 лет) дети страдают общим недомоганием, плохим аппетитом, одышкой сначала после физической нагрузки, а затем и в спокойном состоянии. Ведут себя капризно и невнимательно. К нарушенному общему самочувствию добавляются проблемы психологического характера: деформация заставляет детей стесняться своей внешности, что приводит к проблемам в общении со сверстниками и родителями, развитию комплекса собственной неполноценности.
Родители призывников часто интересуются, берут ли в армию при воронкообразном дефекте грудной клетке. Врачи отвечают, что эта патология не является показанием для отсрочки от военной службы, за исключением периода после проведенной операции.
Осложнения воронкообразной деформации грудной клетки
Осложнения возникают при значительном снижении объёма грудной клетки за счёт деформации грудины и рёбер. Сердце, крупные сосуды, лёгкие сдавливаются костями. Им не хватает места для полноценного выполнения своих функций.
При глубоком вдавлении грудины лёгкие не могут полностью расправиться во время вдоха. Следовательно, организм ребёнка недополучит кислород, нарушается его доставка к работающим мышцам. Это приведёт к плохой переносимости физических нагрузок, одышкам.
Если лёгкие не будут полностью расправляться во время вдоха, то в них усиливаются застойные явления, что ведёт к повторным бронхитам и пневмониям.
Вследствие деформации рёбер и грудины сдавливается сердце. Они смещают «насос организма» кзади и в левую сторону. Увеличивается давление на правый желудочек. В совокупности всё это мешает ему нормально перекачивать кровь. Нарушается обеспечение насыщенной кислородом кровью внутренних органов, скелетных мышц. Следовательно, нарушится и их работа.
При сдавлении сердца появляются сбои в его ритмичной работе и сокращениях – аритмии. Нарушается проведение по нему нервных импульсов. Такие изменения негативно сказываются на процессах кровообращения.
Из-за деформированной грудной клетки нарушается осанка – развивается сутулость. У них формируется сколиоз. Из-за изменений во внешности дети, чаще подростки, становятся более застенчивыми. Может значительно снизиться самооценка. Подростки, стесняясь своего дефекта, отказываются от плавания и других видов деятельности, где нужно раздеться.
Лечение впалой груди оперативными методами
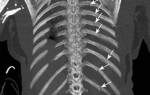
На сегодняшний день известно около десяти методик оперативного лечения по исправлению воронкообразной деформации. Самым приемлемым и эффективным среди хирургов считается операция по Нассу. В процессе операции, которую проводят под внутривенным наркозом, в грудную клетку пациента вводят от 1 до 3 титановых пластин. Правильность проведения процедуры контролируют торакоскопом в видеорежиме.
По завершении операции накладывают косметические швы. В целом манипуляция занимает от 30 до 60 минут и считается малотравматичной. Выписывают больных обычно через 10 – 12 дней, если послеоперационный период прошел без осложнений. На протяжении первого месяца рекомендуется исключить физические нагрузки, через три месяца можно выполнять простые упражнения, а спустя полгода вы вернетесь к привычному образу жизни.
Титановые пластины, установленные в ходе операции по Нассу, пребывают в груди в течение трех или четырехлетнего периода, за который происходит выпрямление грудины. По истечении нужного времени они удаляются. Результативность проведенной операции контролируется рентгеном, данными компьютерной и магнитно-резонансной томографии. Практически стопроцентная положительная динамика после проведенного оперативного лечения позволяет считать пациента здоровым.
Помните! Если пустить заболевание на самотек или полагаться на домашние методы, то это не избавит вас от проблемы. Только своевременное обращение к профильным специалистам поможет вам победить недуг, и повысить качество своей жизни.
Подходы к диагностике
Диагноз pectus excavatum устанавливается уже при осмотре. Но для выявления сопутствующих пороков развития, осложнений, определения, является ли воронкообразная деформация изолированным дефектом либо указывает на наследственную болезнь, необходимы дополнительные обследования.
- Электрокардиография – нужна для выявления нарушения ритма и проводимости, которые могут быть вызваны сдавлением.
- Рентгенограмма грудной клетки – с её помощью можно оценивать тяжесть деформации (рассчитываются специальные индексы), степени смещения сердечной мышцы, некоторую патологию лёгких.
- Ультразвуковое исследование сердца определяет правильность работы, обнаруживает аномалии строения, неправильный ток крови. Ультразвуковое исследование других внутренних органов может обнаружить их пороки развития, поможет распознать наследственные синдромы.
- Измерение функции внешнего дыхания оценит вместимость лёгких и поможет сделать выводы об их работе.
- Тесты на физическую выносливость делаются на беговой дорожке. Они позволяют сделать выводы о работе сердца и лёгких во время физической нагрузки.
- Компьютерная томография, магнитно–резонансная томография помогут определить степень деформации и сдавления внутренних органов. Данные исследования позволяют воссоздать трёхмерное изображение структур грудной клетки, где ясно определяется компрессия или смещение внутренних органов.
Необходимые медицинские мероприятия
При помощи осмотра установить диагноз проще всего в трехлетнем возрасте. Именно тогда ярко заметны нарушения в развитии скелета, перебои в работе легких и сердца.
В медицинском учреждении проводятся следующие мероприятия:
- рентген,
- МРТ,
- томограмма и другие исследования.
К примеру, на основе рентгена выводится индекс Гижицкой, то есть определяется расстояние между позвоночником и грудиной. Если это расстояние меньше единицы, то это свидетельство того, что малыш имеет заболевание ВДГК.
Обязательно проверяется работа дыхательной, сердечной и сосудистой систем. Для проверки работы легких используют электромиографическое исследование. Определяется объем легких, какая их емкость при вдохе и выдохе.
Читайте также: Нужна ли лечебная физкультура при подагре и как правильно ее выполнять
Помимо ВДГК, у ребенка может быть выявлена вегетативно-сосудистая дистония. К этому заболеванию приводят уменьшение объема легких и сердечная недостаточность. Симптомами являются колющие или/и режущие боли в области сердечной мышцы. Затем работа других систем изменяется в худшую сторону, ухудшаются солевой, белковый и водный обмен и так далее.
Ультразвуковое исследование позволяет оценить внутреннюю структуру грудной полости, оценить хрящевую и костную структуру.
Естественно, что не следует забывать и о психологическом исследовании, ведь большинство людей, страдающих ВДГК, имеют комплекс неполноценности. Такое состояние опасно не только для детей, но и для взрослого человека.
Лечение
Воронкообразная деформация грудной клетки требует пристального наблюдения педиатра и торакального хирурга. Даже если дефект стабильный и не влияет на здоровье в подростковом возрасте, в период бурного роста картина может кардинально измениться.
Консервативное лечение
Оно показано малышам либо подросткам с лёгкой деформацией.
Уменьшить глубину вдавления, улучшить осанку, работу лёгких и сердца помогут дыхательная гимнастика, физические упражнения для укрепления мышц, плавание, ходьба на лыжах.
Гимнастические упражнения можно использовать для консервативного лечения и тяжёлых деформаций. Конечно, нельзя рассчитывать на полное исправление дефекта. Но, возможно, они облегчат работу хирургов и сделают более оптимальными результаты предстоящей операции.
Не доказана эффективность использования вакуум-присоски и магнитов для исправления дефектов грудной клетки.
Хирургическое лечение
Для лечения воронкообразного порока применяется 2 типа операций. Они отличаются размером разреза. Эффективность обоих способов практически одинакова.
При первом варианте разрез делается через центральную часть грудной клетки. Удаляются деформированные хрящи, которые крепят рёбра к низу грудины. Она фиксируется в наиболее выгодном положении специальными металлическими приспособлениями. Примерно через 6-12 месяцев грудная клетка принимает близкую к физиологической форму. Тогда проводят повторное оперативное вмешательство для удаления металла.
Менее травматичным будет вмешательство с 2-мя небольшими разрезами с 2-х сторон грудной клетки. В них вводят инструментарий и оптоволоконную видеокамеру, под контролем которой проводится операция. С их помощью под грудиной располагается металлическая пластина и придаёт ей физиологическое положение. При сложных деформациях используется несколько пластин. Их удалят спустя несколько лет после коррекции.
Результаты операции
С учетом многих факторов результат операции может быть разным:
- Хорошим. Полностью устранен дефект, парадоксальное дыхание и дисфункция органов. Кислотно-щелочный и водно-солевой баланс восстанавливается.
- Удовлетворительным. Сохраняется незначительный дефект и нарушение со стороны функционирования органов. При этом пациент не имеет жалоб.
- Неудовлетворительным. Деформация возобновляется, а функционирование органов остается без каких-либо изменений. В таком случае самочувствие не меняется и жалобы остаются.
Результат хирургического метода можно оценивать спустя 3-6 месяцев после процедуры. Чтобы повысить эффективность терапии, врач проводит комплексное обследование. Особое внимание уделяют степени изменений.
Похожее:
- Показания для проведения лечения вальгусной деформации большого пальца стопы лазером
- Как избавиться от вальгусной деформации большого пальца стопы, лечение без операции
- Какие операции при коксартрозе тазобедренного сустава наиболее эффективны, показания и противопоказания к проведению
- Методы лечения сколиоза 4 степени без хирургического вмешательства — возможно ли это?
- Операция на сколиоз: жизнь после хирургического вмешательства, восстановительный период
- Классификация операций на коленном суставе, показания и противопоказания, разновидности хирургического лечения
- Лечение гонартроза коленного сустава 4 степени: виды оперативного вмешательства